К лечению в настоящее время, то послужит впоследствии наилучшим материалом для будущей более счастливой терапии
| Вид материала | Исследование |
- Принципы терапии аллергических заболеваний, 781.38kb.
- Международная конвенция о подготовке и дипломированны моряков и несении вахты 1978, 91.82kb.
- Социализация и профессиональная адаптация, 100.74kb.
- Нную лицензию на правоведения образовательной деятельности 27 специальностям бакалавриата, 70.96kb.
- Н. В. Андрецова г. Донецк, Украина Сахарный диабет остается одной из самых актуальных, 177.59kb.
- Окружной конкурс «Фестиваль педагогического мастерства». Основы антропоэкологии и генетики, 738.12kb.
- Современные аспекты хирургического лечения ибс, 84.02kb.
- Программа курса «Человек и профессия», 335.03kb.
- Кошкина В. А, 165.97kb.
- Зодчество Древней Руси» пишет: «Сохранившийся почти полностью Никольский собор в настоящее, 799.57kb.
6.2 Антифосфоліпідний синдром (АФС) – аутоімунне системне захворювання з широким спектром переважно тромботичних клінічних проявів на фоні підвищеної про-дукції антитіл до фосфоліпідів. Факторами ризику розвитку АФС є мієлопроліферативні захворювання та пухлини, які задовго до появи патологічних симптомів можуть маніфес-тувати проявами АФС.
Класифікаційні критерії АФС:
Клінічні:
Тромбоз судин: один чи більше епізодів артеріального, венозного тромбозу чи тромбозу дрібних судин, підтверд-жених методом ангіографії, допплерівським УЗД судин чи морфологічно.
Акушерська патологія:
■ один чи більше епізодів загибелі морфологічно нормального плода до 10 тижнів вагітності чи
■ один чи більше епізодів передчасної загибелі плода до 34 тижнів вагітності у зв'язку із вираженою прееклампсією, чи еклампсією, чи тяжкою плацентарною недостатністю, чи
■ три і більше епізодів спонтанних абортів до 10 тижнів вагітності при виключенні анатомічних і гормональних порушень у матері і хромосомних порушень у матері чи батька.
Лабораторні:
■ антитіла до кардіоліпіну класів IgG чи IgM у сиро-ватці крові в середніх чи високих титрах, що виявлялися двічі з інтервалом, не меншим 6 тижнів, стандартизованим імуноферментним методом;
■ вовчаковий антикоагулянт, що виявлено двічі з інтер-валом, не меншим 6 тижнів, стандартизованим методом.
Діагноз АФС встановлюється за наявності хоча б одного клінічного та одного лабораторного критерію.
6.3 Онкогенна остеомаляція - ПНС, при якому спосте-рігається резистентна до вітаміну D остеомаляція, зумовлена порушенням канальцевої реабсорбції фосфатів.
Пухлини, що зумовлюють остеомаляцію, секретують речовини, які пригнічують транспорт фосфатів і синтез 1,25(ОН)2D3 у проксимальних канальцях нирок і секре-тують фосфатуричні речовини. Виділений маркер онкоген-ної остеомаляції - FGF-23 (fibroblast growth factor - 23), який відіграє ключову роль у підтримці гомеостазу фосфатів. Остеомаляція у дорослих може бути також при мальаб-сорбції, нирковому тубулярному ацидозі, хронічній нирко-вій недостатності. Онкогенна остеомаляція характеризується пом'якшанням кісток, гіпофосфатемією, гіперфосфатурією, зниженням вітаміну Д. Трапляється, як правило, у віці 30-40 років. У пацієнтів спостерігаються біль у кістках, фосфату-рія, ниркова глюкозурія, гіпофосфатемія, нормокальціємія, нормальна функція паратгормону, зниження 1,25-діокси-вітаміну Д3 і підвищення лужної фосфатази.
Пухлини, що супроводжуються остеомаляцією, є добро-якісними:
- мезенхіоми;
- осифікувальні та неосифікувальні фіброми, геман-гіоми;
- остеоми;
- невроми, нейрофіброми з найчастішою локалізацією у придаткових пазухах носа, ділянці шиї, нижній щелепі, у кістках таза, нижніх кінцівках;
- рідко – при раку простати та мієломній хворобі.
Виявлення цих пухлин за допомогою звичайних методів дослідження (рентгенографії, УЗД) затруднене, потрібно провести томографічне дослідження придаткових пазух, нижньої щелепи, черепа (мал. 13, 14).
Лікування – видалення пухлини, застосування великих доз вітаміну Д і фосфату.
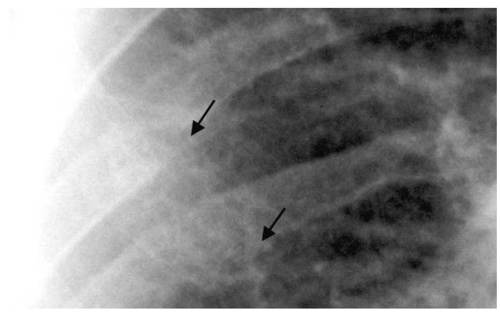
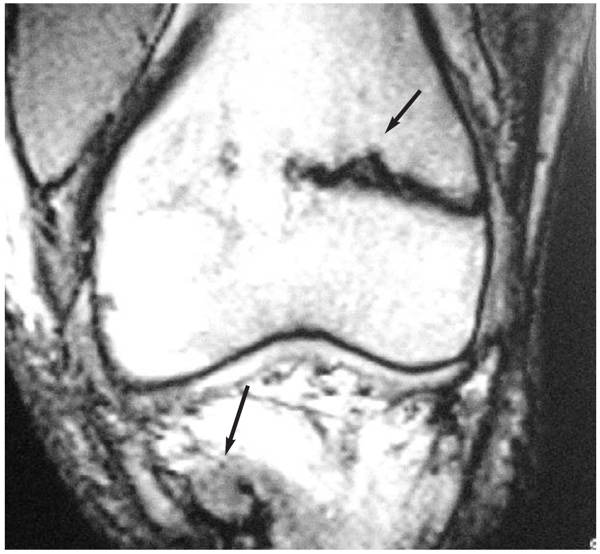
Малюнок 13 - МРТ хворого Малюнок 14 – Переломи
на ацинозно-клітинну пухлину ребер на тлі онкогенної
правої половини носа (спостере- остеомаляції (спостереження
ження Бочкової А.Г.) Бочкової А.Г.)
6.4 Гарячка.
Причинами гарячки є інфекції, пухлини, медикаменти, аутоімунні захворювання. У 30 % випадків причиною гарячки у ракових хворих є безпосередньо пухлина, здебіль-шого гарячка зумовлена інфекцією (основний диферен-ціальний критерій – рівень нейтрофілів). В осіб з нейтро-пенією висока ймовірність інфекції, в осіб із нормальною кількістю нейтрофілів – частіше всього інші причини. Лише у 20 % з гарячкою і нормальною кількістю нейтрофілів при-чиною гарячки є інфекція. За відсутності інфекції вва-жається, що пухлина продукує цитокіни (ендогенні пірогени – ІЛ-1, ІЛ-6, ФНП), які підвищують температуру тіла. Гаряч-ка спостерігається при нефрокарциномі у кожного другого хворого, при гепатомі - у кожного третього, при хворобі Ходжкіна та неходжкінській лімфомі. Гострий лейкоз, остеосаркома, міксома передсердь, феохромоцитома, пухли-ни гіпоталамуса рідко зв'язані із розвитком гарячки.
У пацієнтів із нейтропенією гарячка сама по собі небез-печна для життя. Якщо інфекція виключена, то основна терапія – це НПЗЗ, які гальмують ЦОГ, зменшуючи синтез простагландинів Е2. Деякі автори вважають, якщо темпе-ратура знижується після приймання напроксену й індометацину, то гарячка швидше всього пов'язана з пухли-ною. Також ефективні ГКС, які гальмують простагландин Е2 і блокують транскрипцію мРНК, що кодує продукцію пірогенних цитокінів.
6.5 Небактеріальний тромботичний ендокардит може виникати при аденокарциномі легень, лімфомах, лейкозах та призводити до тромботичних і геморагічних ускладнень, синдрому дисемінованого внутрішньосудинного згортання крові. Для нього характерне виникнення стерильних тромбо-цитарних утворень на мітральних клапанах серця. Типовий прояв – тромбоз судин мозку з виникненням локальної чи дифузної неврологічної симптоматики. Діагностичний тест - церебральна ангіографія, що дозволяє виявити множинні артеріальні оклюзії. Аускультативно – серцеві шуми. Ехо-кардіоскопія виявляє вегетації розміром більше 2 мм. Можуть виникати кровотечі у шкіру, центральну нервову систему, шлунково-кишковий тракт, верхні дихальні шляхи, урогенітальний тракт і нижні дихальні шляхи. Основне лікування – це лікування пухлини, хоча також показано призначення антикоагулянтів.
7 Паранеопластичні ревматичні прояви при захво-рюваннях крові
Кістково-суглобові прояви трапляються як у гострій стадії гемобластозів (гострі та хронічні лейкози, лімфопро-ліферативні захворювання), так і в період ремісії, можуть бути одним із найбільш ранніх ознак гемобластозу, пере-дуючи виникненню характерних клінічних і гематологічних змін.
Найчастіше спостерігаються осалгія та артралгія, мож-ливий розвиток гострого чи хронічного артриту, причому клінічна картина артриту залежно від провідного механізму його патогенезу може мати свої специфічні особливості. Частіше уражаються колінні суглоби. Характерною рисою є наявність вираженого больового синдрому при помірних зовнішніх ознаках запалення. У крові можуть іноді вияв-лятися ревматоїдний фактор і антинуклеарні антитіла, а в синовіальній рідині – підвищення вмісту лейкоцитів і бластні клітини. У хворих на хронічні форми гемобластозів артрит іноді має затяжний перебіг і поєднується з лейке-мічною остеолітичною деструкцією суглобової поверхні епіфізів.
Причинами гострого мігруючого моно- чи оліго-артриту у хворих на гемобластози можуть бути внутріш-ньосуглобові та періартикулярні крововиливи, зумовлені тромбоцитопенічною пурпурою, а також вторинна подагра як результат гіперурикемії, пов’язаної з посиленим синтезом і розпадом пуринових основ у процесі проліферації лейкоз-них клітин або їх масивним руйнуванням при проведенні цитостатичної чи променевої терапії. Причиною запальних змін у суглобах у хворих на гемобластози може бути пара-неопластична імунозапальна реакція. Провідне значення у патогенезі артриту та артралгії у хворих на гемобластози має лейкемічна інфільтрація бластними клітинами сино-віальної оболонки і періартикулярних тканин, наприклад, при гострому лейкозі, бластному кризі у хворих на хроніч-ний мієлолейкоз, при лімфогранулематозі. Крім того, мож-ливий розвиток гострого бактеріального артриту внаслідок приєднання вторинної інфекції на фоні гранулоцитопенії і пригнічення імунітету, зумовлених характером самого захворювання крові і впливом променевої та хіміотерапії.
Причиною осалгій при гемобластозах є проліферація лейкозних клітин у кістковому мозку та субперіостальні крововиливи. Хворі відмічають постійні, у тому числі в нічний час, виражені болі в кістках кінцівок, таза, груднині, ребрах, хребті, крижах. Іноді болі мають «летючий» характер. При виникненні періоститу пальпаторно вияв-ляються локальна болючість та припухлість.
Клініка. При лімфопроліферативних захворюваннях може спостерігатися симптомокомплекс, що нагадує синд-ром Фелті, при гострому лейкозі у дітей - синдром Стілла, при злоякісній лімфомі - типовий синдром Тітце. При лім-фопроліферативних захворюваннях (лімфома, лімфосар-кома, лімфогранулематоз, хронічний лімфолейкоз, шкірна та кишкова Т-клітинна лімфома, парапротеїнемічні гемоблас-този) можуть виникати генералізовані імунозапальні реакції, що нагадують ДЗСТ чи системні васкуліти. Є дані про розвиток симетричного поліартриту і гарячки в поєднанні з ознаками ураження шкіри та ЦНС (як при системному васкуліті) при рідкісному неопластичному захворюванні – внутрішньосудинній лімфомі, що характеризується моно-клональною експансією лімфоїдних клітин по судинному руслу і закупоренням дрібних судин (капілярів, артеріол, вени). При парапротеїнемічних гемобластозах і хронічному В-клітинному лейкозі можливий розвиток амілоїдної артро-патії. Описано розвиток дифузного фасціїту після транс-плантації алогенного кісткового мозку з приводу гострого мієлобластного лейкозу.
В одних випадках відмічається тільки виражена поліарт-ралгія, яка може поєднуватись із тендинітом, міалгією, осалгією, в інших - маніфестний артрит, асиметричний олігоартрит переважно нижніх кінцівок, зумовлений імун-ним синовіїтом. При цьому клінічна картина суглобового синдрому може нагадувати таку, як при реактивному і ревматоїдному артритах. У першому випадку розвивається асиметричний олігоартрит, рідше - моноартрит із ураженням великих суглобів переважно нижніх кінцівок, у другому - симетричний поліартрит із залученням дрібних суглобів кистей і стоп. Іноді паранеопластичний суглобовий синдром проходить із ураженням хребта за типом анкілозивного спондилоартриту (хвороби Бехтерєва). Запальні зміни сугло-бів (навіть, якщо вони передують маніфестації симптомів злоякісного росту) супроводжуються ознаками загальної інтоксикації, підвищенням ШОЕ і гострофазових показ-ників.
Артропатія - це вторинне ураження суглобів на фоні різних патологічних процесів. Може бути як запального, так і дегенеративно-дистрофічного характеру. Загальними від-мінними рисами артропатій є асиметричність ураження, наявність паралелізму клініки суглобового синдрому з клінікою основного захворювання, позитивна динаміка на фоні лікування основного процесу, бідність рентгенологіч-ної картини (відсутність узур, звуження суглобової щілини, ознак анкілозу).
При таких захворюваннях крові, як гострі лейкози, лім-фогранулематоз, можуть спостерігатися ознаки вторинного ураження кістково-суглобового апарату. Суглобовий синд-ром при лейкозах нестійкий, пацієнти скаржаться частіше на болі у кістках і суглобах, що зумовлені лейкозною інфіль-трацією тканин. Значно рідше розвиваються артрити вели-ких суглобів. Запалення суглобів при гострій лейкемії спо-стерігається частіше у дітей і підлітків, супроводжується деструкцією кісткових структур і затримкою росту.
При пальпації відмічається їх болючість. У більшості хворих клінічні прояви подібні до ревматоїдного артриту. Болі, припухлість і гіперемія суглобів мають стійкий харак-тер. Крім того, відмічаються різної інтенсивності болі в ділянці метафіза трубчастих кісток. Рентгенологічно най-більш часто можна виявити тонку прозору лінію поблизу від метафізарної зони довгих трубчастих кісток, іноді визна-чаються остеолітичні зміни. Діагноз встановлюють на під-ставі дослідження крові і пункційної біопсії кісткового мозку.
При хронічній лімфоїдній лейкемії запалення суглобів виникає рідше, немає жодних закономірностей в локалізації, тяжкості та прогресуванні процесу. Артрит повільно прогре-сує, може набувати клінічних рис ревматоїдного ураження.
При хронічній мієломній лейкемії ураження суглобів трапляється рідко, але хворі тривалий час відмічають спонтанні болі у суглобах. Патологічний процес, як правило, частіше всього локалізується у хребцях, здухвинних кістках, груднині. Стійкий артрит у деяких хворих може супро-воджуватися ерозіями суглобових поверхонь. Ця форма лейкемії характеризується розвитком порушень пуринового обміну і може стати причиною появи вторинної подагри.
Артрит при лімфосаркомі може бути першою ознакою цього захворювання. Найчастіше залучається до процесу хребет, здухвинні кістки, рідше бувають периферичні артрити. У частини хворих запальний процес може набувати стійкого характеру з появою незначних деструктивних змін кісткової тканини, які помилково трактуються на перших порах як прояви ревматоїдного артриту чи хвороби Бехтерєва. Діагноз встановлюється на підставі гістологіч-ного дослідження біоптатів кісткової тканини.
Осалгії та артралгії особливо вночі можуть бути перши-ми симптомами пухлини Юїнга. Рентгенологічна картина дуже подібна на таку при остеомієліті.
Осалгіями та артралгіями може супроводжуватися лімфогранулематоз (хвороба Ходжкіна), що проходить на фоні системного ураження лімфатичних вузлів (лімфовузли у вигляді "картоплі у мішку"), гепатоспленомегалії і синдрому токсикозу. Суглоби візуально не змінені. Діагноз підтверджується гістологічним дослідженням лімфовузла, при якому виявляється специфічна гранульома з виявленням гігантських одно- і багатоядерних клітин Березовського-Штейнберга).
Гемартроз – це крововилив у порожнину суглобу. Даний синдром легко діагностується, якщо у хворого гемофілія, в інших випадках діагностика утруднена. Серед інших причин гемартрозу виділяють: еластому (pseudoxanthoma elasticum), метастази пухлини в суглоб, вторинні пухлини синовіальної оболонки, гемангіоми, мієлопроліферативні захворювання, що супроводжуються тромбоцитозом, рак товстої кишки, множинна мієлома.
Діагноз гемобластозів базується на виявленні характер-них клініко-гематологічних ознак мієлопроліферативного синдрому, обумовлених заміщенням кісткового мозку лей-кемічними клітинами та інфільтрацією ними різних органів і тканин. Пригнічення утворення нормальних клітин крові призводить до розвитку гіпопластичної анемії, тромбоци-топенічного геморагічного синдрому та інфекційних усклад-нень (гарячка, бактеріальні інфекції), зумовлених грануло-цитопенією. Внаслідок інфільтрації органів у зв’язку з роз-витком у них вогнищ екстрамедулярного кровотворення збільшуються печінка, селезінка, периферичні лімфатичні вузли. При регіональному чи генералізованому збільшенні периферичних лімфатичних вузлів у хворих на ревматичні захворювання потрібно завжди виключати гемобластоз, особливо лімфопроліферативні захворювання. У деяких ви-падках може відмічатися також інфільтрація мозкових оболонок, яєчок, шкіри та інших органів з появою відпо-відної симптоматики.
Для верифікації діагнозу потрібно дослідити мазки крові, пунктат кісткового мозку та біоптати збільшених лімфатич-них вузлів. Діагноз парапротеїнемічних гемобластозів передбачає рентгенографію кісток черепа і таза, аналіз сироватки крові та сечі на предмет наявності патологічних імуноглобулінів та їх компонентів. Гістологічне дослід-ження біоптатів синовіальної оболонки дозволяє виявити її лейкемічну інфільтрацію, що дозволяє встановити діагноз у тих випадках, коли артрит у хворих на гемобластози розви-вається раніше характерних змін у периферичній крові. При вторинній подагрі виявляють підвищення рівня сечової кислоти в сироватці крові та кристали уратів у синовіальній рідині.
Доцільно підкреслити, що при різних артритах, так як і при системному ревматичному захворюванні, як можливу їх причину поряд із певними інфекціями потрібно обов’язково мати на увазі онкологічне захворювання, у тому числі гемобластози. З іншого боку, гемобластози, особливо злоя-кісні новоутворення імунної системи, можуть виникати у хворих із тривалими ревматичними захворюваннями, що пов'язують із тривалим лікуванням імунодепресантами, подібністю патогенетичних механізмів, а також генетичною схильністю до захворювань обох груп.
Лікування артритів проводять НПЗЗ і ГКС на фоні ціле-спрямованої цитостатичної та променевої терапії виявленого гемобластозу. При накопиченні крові у порожнині суглоба проводять її евакуацію і призначають замісну терапію тромбоцитами. У разі приєднання гострого бактеріального артриту суглоб іммобілізують, видаляють гній із його порожнини та проводять терапію антибіотиками.
8 Особливості ревматичних паранеопластичних синдромів
Особливостями РПНС є:
- хронологічний зв'язок із онкозахворюванням;
- перші прояви системних захворювань сполучної тканини і поліартриту у віці, старшому 50 років, або поява у молодому віці ознак захворювання, що характерне для старшого віку (васкуліт Хортона, ревматична поліміалгія);
- невідповідність тяжкого загального стану і високих показників активності запального процесу помірно вира-женим ознакам артриту й іншим ревматичним проявам;
- відсутність окремих типових клінічних і лаборатор-них проявів, характерних для системного захворювання спо-лучної тканини (синдром Рейно при системній склеродермії, LE-клітини при системному червоному вовчаку), ревма-тоїдного артриту (ураження дрібних суглобів, ранкова ску-тість, ревматоїдний фактор);
- на фоні системних паранеопластичних реакцій прева-люють шкірні, м'язово-суглобові та неврологічні прояви без вісцеральної симтоматики;
- відсутність статевого диморфізму, типового для деяких ревматичних захворювань (системний червоний вовчак у чоловіків, хвороба Бехтерєва – у жінок);
- гострий початок, швидке прогресування клінічних проявів;
- немотивоване різке погіршання загального стану на фоні стабілізації ревматичного процесу, а також поява неха-рактерних даному захворюванню симптомів, зумовлених локальним ростом пухлини чи розвитком її метастазів;
- як правило, відсутність ревматоїдного фактора і ревматоїдних вузликів;
- неспецифічні гістологічні зміни у синовії;
- позитивна динаміка за умови успішного лікування основного захворювання;
- “повернення” клінічних симптомів чи дебют у разі рецидиву чи метастазування;
- гарячка стійка до лікування антибіотиками і проти-запальними препаратами;
- резистентність до антиревматичної терапії.
На відміну від справжніх ревматичних захворювань паранеопластичні синдроми не мають їхньої повної клінічної картини.
Запідозрити латентний перебіг пухлинного процесу необхідно:
- при гострому розвитку асиметричного артриту у пацієнтів похилого віку, особливо за відсутності ураження дрібних суглобів;
- при комбінації артриту з пальмарним фасціїтом;
- при синдромі Рейно, що дебютує у віці понад 50 років;
- при лейкоцитокластичному васкуліті з дебютом у віці понад 50 років;
- за відсутності ефекту від призначення ГКС і цито-статичної терапії з приводу ревматичного захворювання.
Таким чином, злоякісне новоутворення необхідно виклю-чати перш за все при розвитку у хворого старшого 50 років ревматичного захворювання, що характеризується атипіз-мом основних клінічних і лабораторних проявів, а також резистентністю до протизапальної терапії. При опитуванні потрібно звернути увагу на можливу наявність у хворого анорексії, відрази до м'ясної їжі, прогресуючого схуднення із значним зниженням маси тіла протягом короткого часу, сильних болей у животі, кістках чи іншої локалізації, блювання кров'ю чи кавовою гущею, домішок крові у калі, дьогтеподібного випорожнення (мелена), тривалого запору, нападоподібного кашлю, кровохаркання, кров'янистих виді-лень із вагіни, гематурії, пухлиноподібного утворення, вказі-вок в анамнезі на онкологічне захворювання і проведене з цього приводу оперативне втручання, променеву та хіміо-терапію.
При об'єктивному обстеженні особливе значення має пальпація периферичних лімфатичних вузлів, щитовидної й молочної залоз (у чоловіків грудних залоз), печінки, селезінки, пальцеве дослідження прямої кишки. Важливу роль відіграють рентгенографія грудної клітки, езофаго-гастроскопія і ректосигмоїдоскопія товстої кишки з гісто-логічним вивченням прицільно отриманих результатів біоп-татів, ультразвукове дослідження органів черевної порож-нини і малого таза, а за показаннями - колоноскопія, бронхо-скопія, рентгенівська чи магнітна ядерно-резонансна ком-п'ютерна томографія надниркових залоз, у жінок – мамо-графія. Оскільки паранеопластичні ревматичні реакції, у тому числі у формі системних захворювань сполучної тканини описані при міксомі передсердь, у сумнівних випадках необхідна ехокардіографія. Із лабораторних мето-дів використовують визначення скритої крові в калі, дослідження мокротиння, промивних вод бронхів і пункта-тів із серозних порожнин на наявність атипових клітин, морфологічне дослідження біоптатів збільшених лімфа-тичних вузлів. Для виявлення пухлин урогенітального тракту показані консультації уролога і гінеколога.
Потрібно пам’ятати що рання діагностика раку дуже складна, але з'явилася можливість своєчасного виявлення злоякісних новоутворень за спеціальними аналізами на онкомаркери.
Альфа-фетопротеїн (АФП) використовується для ран-нього виявлення раку печінки, придатків матки, яєчок, шлунка, товстої кишки, підшлункової залози, молочної залози, бронхів.
Нейрон-специфічна енолаза (НСЕ) підвищується у хворих на дрібноклітинну карциному легень, при пухлинах нервової системи.
Муциноподібний раковий антиген (СА-15,3) викорис-товується для діагностики та моніторингу перебігу раку молочної залози, шлунка, печінки, підшлункової залози, матки.
Простатспецифічний антиген (ПСА) підвищується при раку простати, прямої кишки і сигмоподібної, гепато-целюлярній карциномі, раку нирок.
Хоріонічний гонадотропін (ХГТ) є практично «ідеаль-ним» пухлинним маркером для виявлення карциноми яєчка та плаценти (хоріонепітеліоми) – 100 %.
Раково-ембріональний антиген (РЕА), СА 72-4, СА-125, СА 19-9 не є строго специфічними для певної локалізації раку. Запропоновано таблицю з комбінаціями пухлинних маркерів залежно від локалізації раку (табл.).
Необхідно враховувати, що в онкологічних хворих іноді виникають паранеопластичні ураження внутрішніх органів неревматичного характеру: бронхоспастичний синдром, тромбоемболія легеневої артерії, рецидивний мігруючий тромбофлебіт, резистентний до антикоагулянтної терапії, нефротичний синдром, тромбоцитопенічна пурпура. При ракові легень і нефрокарциномі спостерігаються ознаки ектопічної гормональної активності пухлин, зокрема акромегалія, синдром Іценко-Кушинга, гінекомастія, галакторея.
Таблиця – Пухлинні маркери залежно від локалізації раку
-
Локалізація раку
Маркери
Шлунок
РЕА, СА 72-4
Пряма та сигмоподібна кишка
РЕА, СА 19-9
Легені
СА 19-9, РЕА, АФП
Придатки та шийка матки
СА 72-4, СА-125, ХГТ
Матка
АФП, ХГТ
Рак молочної залози
РЕА, СА 15-3
Підшлункова залоза
СА-125, СА 19-9
Печінка
СА 19-9, АФП
Простата
ПСА
Можуть виявлятися також паранеопластичні дерматози, причому виникнення їх у хворого старшого 40 років здебіль-шого свідчить про наявність злоякісного новоутворення. До таких дерматозів відносять:
- сосочково-пігментну дистрофію шкіри (acantosis nigri-cans) – шкіра задньої поверхні шиї, аксилярних, субмамі-лярних, пахово-стегнових й інших шкірних складок набуває чорного чи кавового кольору, стає ущільненою, грубою, з глибокими зморшками, на ній відсутній ріст волосся і часто виявляються сосочкові розростання, у місцях ураження відмічається шкірний свербіж;
- колоподібну еритему Гаммеля – поширені полосопо-дібні, колоподібні чи гірляндоподібні еритематозні висипан-ня з лущенням на периферії і сильним шкірним свербежем; рисунок шкіри щоденно змінюється;
- акрокератоз Базека - псоріазоподібні плямисто-луска-ті вогнища, що сверблять, на краю вушних раковин, на кінчиках носа, дистальних фалангах пальців рук і ніг, іноді на долонях і підошвах;
- гіпертрихоз пушкового волосся - за короткий термін, іноді за одну ніч, відростає довге пушкове волосся, що покриває все тіло чи його окремі ділянки, зокрема, обличчя, спину, груди, кінцівки;
- набутий іхтіоз - на всій поверхні шкіри, у тому числі на долонях і підошвах;
- колоподібну еритему Дар'є - поява на шкірі тулуба, рід-ше на шиї і кінцівках, червоних круглих плям з валико-подібним ободом і сплющеною центральною частиною діаметром 1 - 2 см; елементи висипань мають тенденцію до периферичного росту, центральна частина плями світліє, а окремі висипання іноді зливаються, утворюючи різні фігури.
Від паранеопластичних синдромів слід відрізняти локальні «ревматичні маски» пухлин: біль у кістках при плазмоцитомі та хворобі Вальденстрема і вторинні ревма-тичні синдроми: розвиток подагри при плазмоцитомі та лейкемії.
Болі у суглобах і кістках відмічаються при пухлинах кістково-суглобового апарату. При остеосаркомі больовий синдром з'являється одним із перших. Найбільш виражений він при ураженні кісток гомілки. Пацієнти відмічають болі у спокої, не пов'язані із фізичним навантаженням, на фоні яких через 1-1,5 місяця з'являється видима пухлина, ознаки венозного застою у вигляді синюшності, розширення підшкірних вен кінцівки, а також – больова контрактура у ближньому суглобі. При пальпації пухлина дуже болюча, змінені тканини щільні на дотик. Дані симптоми супро-воджуються загальними проявами ракової інтоксикації у вигляді значного і швидкого схуднення, погіршення загаль-ного стану, підвищення температури тіла та ін. Уже через 3-4 місяці з'являються метастази в легені. На рентгенограмі виявляють вогнище розрідження кіткової тканини без чітких контурів із склеротичними включеннями, періостит, ознаки розсмоктування підхрящевих відділів кістки у вигляді розширення ростової зони. Прояви метастатичного уражен-ня, лейкозів, лімфом, а також первинних пухлин сино-віальної оболонки та кісткової тканини напряму залежить від патологічних механізмів, що лежать в основі появи злоякісного новоутворення. Для пухлин молочної залози і легень типове метастазування в довгі трубчасті кістки чи хребет. Найбільш часто метастатичний артрит розвивається у колінному суглобі, кістках фалангів.
Слід відмітити, що між пухлиною та ревматичним захво-рюванням взаємовідношення можуть мати і протилежний характер, тобто коли пухлина розвивається на фоні ревма-тичних захворювань. Останніми роками виявляється значне збільшення частоти злоякісних новоутворень при системних ревматичних хворобах, а також розвитку автоімунних, імунокомплексних і ревматичних синдромів. Зв'язок між неопластичним процесом і ревматичною патологією під-тверджений у популярних дослідженнях і під час вивчення окремих нозологічних форм. На ризик розвитку онко-патології впливає приймання різних імуносупресивних препаратів (наприклад, при застосуванні циклофосфану або хлорбутину з приводу ревматичних хвороб).
Підтвердження зв'язку розвитку злоякісної пухлини та приймання лікарських засобів для лікування захво-рювань сполучної тканини:
- тривала щодення терапія чи застосування високих доз циклофосфаміду, хлорамбуцилу вірогідно зв'язані з підвищеним ризиком розвитку пухлин системи крові після відміни препарату;
- тривале приймання циклофосфаміду призводить до вираженого підвищення ризику розвитку пухлини сечового міхура, що зумовлено екскрецією метаболітів акролеїну із сечею;
- при застосуванні низьких доз метотрексату всере-дину розвиваються неходжкінські лімфоми;
- відміна метотрексату призводить до регресу пухли-ни;
- пульс-терапія циклофосфамідом з приводу вовчако-вого нефриту чи енцефаліту є ризиком розвитку пухлин системи крові, хоча є підтвердження того, що пульс-терапія щомісячна циклофосфамідом парентерально має менший канцерогенний ефект, ніж щоденне приймання циклофос-фаміду перорально;
- постхіміотерапевтичний ревматизм – поява симтомів системної склеродермії, системного червоного вовчака, суглобового синдрому через 2-15 місяців після проведення хіміотерапії;
- приймання азатіоприну у великих дозах (> 200 мг/ добу) збільшує ризик розвитку лімфопроліферативних захворювань у пацієнтів із ревматоїдним артритом удвічі частіше порівняно з хворими, які його не приймають;
- при резистентному ревматоїдному артриті загальне опромінення лімфоїдної тканини чи тотальне опромінення тіла збільшує ризик розвитку мієлопроліферативних захворювань.
Лікування. Основний метод лікування паранеоплас-тичних ревматичних синдромів – радикальне оперативне лікування пухлини. За необхідності проводять променеву та хіміотерапію. Для пригнічення запального процесу застосо-вують НПЗЗ. Проте, як правило, при призначенні їх у великих дозах ефект незначний чи взагалі відсутній. Як засоби симптоматичної терапії призначають аналгетичні (кетанол, трамадолу гідрохлорид) засоби або ГКС у разі їх неефективності.
Необхідність знання особливостей клінічних проявів і перебігу паранеопластичних ревматичних синдромів про-диктована у першу чергу тим, що вони можуть спостерігатися на початкових стадіях розвитку пухлини і бути до певного моменту єдиним клінічним проявом злоякісного процесу. Знання особливостей клінічних проя-вів ревматичних паранеопластичних синдромів покращує ранню діагностику злоякісного новоутворення й дає змогу вчасно застосувати найбільш адекватні й ефективні методи лікування.
