К лечению в настоящее время, то послужит впоследствии наилучшим материалом для будущей более счастливой терапии
| Вид материала | Исследование |
- Принципы терапии аллергических заболеваний, 781.38kb.
- Международная конвенция о подготовке и дипломированны моряков и несении вахты 1978, 91.82kb.
- Социализация и профессиональная адаптация, 100.74kb.
- Нную лицензию на правоведения образовательной деятельности 27 специальностям бакалавриата, 70.96kb.
- Н. В. Андрецова г. Донецк, Украина Сахарный диабет остается одной из самых актуальных, 177.59kb.
- Окружной конкурс «Фестиваль педагогического мастерства». Основы антропоэкологии и генетики, 738.12kb.
- Современные аспекты хирургического лечения ибс, 84.02kb.
- Программа курса «Человек и профессия», 335.03kb.
- Кошкина В. А, 165.97kb.
- Зодчество Древней Руси» пишет: «Сохранившийся почти полностью Никольский собор в настоящее, 799.57kb.
4.2 Пахідермоперіостоз
Відома так звана первинна, не пов'язана із захворюван-нями внутрішніх органів, уроджена форма ГОА, що нерідко має сімейний характер (пахідермоперіостоз, синдром Тouraine-Solente-Gole). У такому разі дефігурація кінцевих фаланг починається у ранньому дитинстві. Діагностують її тільки при виключенні більшості причин появи «пальців Гіппократа». Хворі на первинну форму ГОА нерідко скаржаться на болі у ділянці змінених фалангів, підвищену пітливість. Описані спостереження первинної ГОА із залученням пальців тільки нижніх кінцівок. Разом з тим, констатуючи наявність «пальців Гіппократа» у членів однієї родини, необхідно враховувати можливість успадкованих уроджених вад серця (найчастіше – незарощення боталової протоки).
Розвиток пахідермоперіостозу пов'язаний із підвищеним утворенням 17-кетостероїдів, особливо кортизону, і змен-шенням продукції альдостерону. Характерною патоморфо-логічною особливістю цього захворювання є проліферація окістя, поверхня якого стає нерівною. На пізній стадії до патологічного процесу залучається хребет, виникає анкілоз кульшових суглобів, згодом - хребта, що не властиво ГОА.
Особливості пахідермогіперперіостозу:
- розвивається найчастіше при карциномі бронхів;
- спостерігається головним чином у людей молодого віку (15-30 років), переважно у чоловіків, і характеризується поступовим початком і повільним прогресуванням;
- скарги на загальне нездужання, зниження працездатності;
- потовщення і зморщення шкіри обличчя, очних повік (нагадує обличчя хворого на проказу), кінцівок;
- потовщення дистальних відділів кінцівок за умови збереження нормальної локальної температури тіла;
- гіперплазія сальних залоз;
- білатеральний і симетричний гіперостоз і остеофітоз переважно в метакарпальній та метатарзальній ділянках і в фалангах пальців рук і ніг;
- гіпергідроз кистей і стоп;
- осалгії;
- ураження хребта, анкілоз кульшових суглобів;
- нігті у вигляді годинникових скелець;
- рентгенологічно: періостози довгих трубчастих кіс-ток, акроостеоліз;
- підвищення рівня естрогенів у чоловіків.
4.3 Ревматоїдоподібну артропатію як РПНС спосте-рігають у 10-15 % хворих із клінічною картиною ревма-тоїдного артриту. Розвиток суглобового синдрому може передувати першим клінічним проявам раку на декілька місяців і навіть років. Найчастішою причиною є ураження неопластичним процесом легень, перикарда, травної й кровотворної систем.
За умови вісцеральної локалізації раку РПНС починається основним чином з великих (проксимальних) суглобів із подальшим поширенням на дрібні (дистальні) суглоби.
Типовим для псевдоревматоїдного поліартриту є:
- переважання інтенсивності больового синдрому над іншими проявами суглобового синдрому;
- атиповий перебіг із асиметричним ураженням 1-3 суглобів;
- як правило, відсутні кісткові деформації;
- гострий початок артриту в осіб старших вікових груп;
- переважне ураження суглобів нижніх кінцівок;
- відсутні ревматоїдний фактор та ревматоїдні вузлики;
- невиражена запальна реакція суглобів;
- ущільнення періартикулярних тканин;
- відсутність патологічних рентгенологічних змін;
- переважання мононуклеарів у синовіальній рідині;
- стійкість больового синдрому до аналгетиків і НПЗЗ;
- ефективність протипухлинного лікування, що супро-воджується позитивною динамікою суглобового синдрому.
Кожний випадок ревматоїдного артриту з атиповим перебігом, особливо у осіб старших вікових груп, потрібно ретельно аналізувати з метою виключення злоякісного новоутворення.
4.4 Синдром рефлекторної симпатичної дистрофії (пальмарний і плантарний фасциїт, синдром плече-кисть)
Синдром плече-кисть як ПНС виникає при пухлині вер-хівки легені (пухлині Панкоста), рідше – при злоякісних пухлинах іншої локалізації. Пухлина Панкоста на ранніх стадіях інфільтрує анатомічні структури грудної стінки, поширюється вгору на плечове нервове сплетення й симпатичний стовбур, що супроводжується рефлекторним болем у плечі на боці ураження. Він характеризується гострим однобічним плечолопатковим періартритом в поєд-нанні з вазомоторними і трофічними змінами кисті на боці ураження. Спочатку з'являються ниючий біль у плечовому суглобі з іррадіацією в шию та задню поверхню руки, а також різке обмеження активних рухів, які здійснюються за участі сухожилків, залучених у патологічний процес. На цьому фоні виникають нейротрофічні порушення у ділянці кисті: щільний набряк, застигання, ціаноз, посилене пото-виділення, парестезії з подальшим розвитком згинальної контрактури пальців внаслідок фіброзних змін долонного апоневроза, склеродермоподібним витонченням шкіри, атро-фією м'язів тенара і гіпотенара. При цьому ліктьовий суглоб залишається інтактним. В окремих випадках ці зміни виступають як єдині паранеопластичні ревматичні прояви.
Особливості ПНС плече-кисть:
- гострий однобічний плечолопатковий періартрит;
- вазомоторні та трофічні зміни кисті (щільний набряк, застигання, ціаноз, парестезії, згинальні контрактури, склеродермоподібне витончення шкіри, атрофія м'язів тенара і гіпотенара);
- інтактність ліктьового суглоба;
- рефлекторний сильний, особливо вночі, біль;
- обмеження обсягу активних і пасивних рухів у плечовому суглобі, особливо відведення.
Пальмарний і плантарний фасциїт класично спостерігаються при ракові яєчників. Для нього характерно:
- біль, припухлість;
- обмеження рухливості (внаслідок розвитку адгезив-ного капсуліту);
- вузликове потовщення апоневроза;
- болюча згинальна контрактура пальців кисті і вазомоторна лабільність.
Особливостями, що дозволяють відрізнити його від класичного синдрому рефлекторної симпатичної дистро-фії, є:
- тяжкий симетричний артрит запальної природи, що нагадує ревматоїдний, двобічне ураження кінцівок;
- зв'язок із злоякісними новоутвореннями;
- гістологічно: фіброз уражених тканин з інфільтра-цією фібробластами і мононуклеарами;
- виявлення IgG у тканині долонного апоневроза і наявність низьких титрів антинуклеарних антитіл, дозво-ляють передбачити участь імунних механізмів;
- ефект від лікування НПЗЗ і ГКС, від блокади симпатичних вузлів різний.
Виявлення пальмарного фасциїту свідчить про несприят-ливий прогноз, оскільки даний синдром з'являється після метастазування пухлини. Видалення пухлини призводить до покращання стану уражених кінцівок.
4.5 Стеатонекротичний поліартрит є паранеопластичним проявом раку підшлункової залози, для якого характерні:
- суглобові зміни псевдоподагричного характеру;
- значно виражений моно- чи олігоартрит у поєднанні із підшкірними вузликами, що з'являються під час рецидивних нападів гарячки;
- пункція вузлика – стерильна олійна рідина;
- підвищення у крові ліпази, рівень амілази у нормі;
- рентгенологічно: мікрокісти, що є наслідком некрозів кістковомозкового жиру і подібні до кісткових інфарктів.
На відміну від синдрому Вебера - Крісчена, що трапляється переважно у молодих жінок, стеатонекротичний поліартрит частіше діагностують у чоловіків похилого віку.
Панікуліт (хвороба Вебера-Крісчена) - рецидивне запалення підшкірної клітковини та сполучної тканини, для якого характерне:
- гостре виникнення невеликих, помірно болючих вузлів у підшкірній клітковині на тулубі, стегнах, передпліччях;
- вогнищеві некрози у кістковому мозку, заочере-винній клітковині, перикарді, брижі;
- шкіра над вузлами помірно гіперемійована, не зби-рається в складку;
- до появи вузлів може бути температурна реакція (субфебрильна чи фебрильна);
- поліартралгії, лейкоцитоз, еозинофілія, збільшення ШОЕ;
- при регресі процесу на місці вогнищ ураження можуть залишатися западання внаслідок атрофії підшкірної клітковини;
- гістологія: зміни жирових часточок – набряк, вогни-ща некрозу, клітинна інфільтрація лімфоцитами, плазма-тичними клітинами та гістіоцитами, що містять жирові включення.
4.6 Гіперкальціємічна артропатія як ПНС виникає при локалізації неоплазми у кістках та у внутрішніх органах (легені, нирки, печінка, підшлункова залоза, грудна залоза, яєчники, матка).
Патогенез пов'язаний із:
- біохімічною анаплазією пухлинних клітин, що набу-вають паратиреотропної активності й впливають на обмін кальцію;
- анорексією, блюванням, спрагою, астенією.
Рівень кальцію зростає на 0,02-0,04 г/л на фоні зниження вмісту калію та фосфору.
Клінічні прояви:
- міалгія, осалгія;
- загальна слабість, анорексія, сонливість;
- поліурія;
- порушення серцевого ритму;
- ниркова недостатність;
- в 20 % випадків гіперкальціємія проходить безсимп-томно.
Лікування:
- великі об'єми рідини;
- натрію цитрат, натрію сульфат;
- ГКС;
- тиреокальцитонін;
- абсолютно протипоказані серцеві глікозиди (загроза припинення роботи серця).
4.7 Анкілозивний спондилоартрит як ПНС має свої клінічні особливості:
- виникає у осіб похилого віку незалежно від статі, тоді як хвороба Бехтерєва спостерігається переважно у чоловіків молодого віку;
- характерне асиметричне ураження кульшових сугло-бів;
- ризомелічний псевдополіартрит – часто прояв карци-номи стравоходу або хвороби Ходжкіна.
5 Системні паранеопластичні ревматичні синдроми
5.1 Псевдосклеродермічний синдром
Під склеродермоподібною маскою можуть проходити рак легень, яєчників, матки, грудної залози, лімфосаркома, невринома й мієломна хвороба.
Загальний симптомокомплекс включає прогресуюче нездужання, зниження маси тіла й формування дещо маско-подібного обличчя, поліартралгії та міалгії, інтенсивність яких не зменшується після вживання НПЗЗ, а також нейро-дистрофічні зміни.
Однак атиповий перебіг основних проявів системної склеродермії, частіше периферійних, або відсутність харак-терних вісцеральних ознак захворювання дають підстави запідозрити псевдосклеродермічний синдром.
Склеродермоподібні зміни пальців рук - пальмарний фасціїт, контрактури пальців та деформація кистей у вигляді артропатії Жакку часто відзначають у хворих на рак яєчни-ків (мал. 9).
Клінічні прояви псевдосклеродермічного симптомо-комплексу:
- переважне ураження періартикулярних тканин, фіброзити, індуративні зміни з розвитком контрактур;
- відсутні синдром Рейно і вісцеральні прояви;
- індуративні зміни у ділянці передпліч і гомілок нагадують клінічні прояви еозинофільного фасціїту;
- прогресуюче нездужання, зниження маси тіла;
- маскоподібне обличчя;
- поліартралгії, міалгії, стійкі до НПЗЗ;
- нейродистрофічні зміни;
склеродермоподібні зміни пальців рук:
- пальмарний фасціїт;
- контрактури пальців;
- деформація кистей у вигляді артропатії Жакку.
Виділяють три варіанти паранеопластичного склеро-дермічного синдрому:
I варіант - ураження періартикулярних тканин із пере-важанням індуративних змін, фіброзитів, контрактур, артралгій і міоосалгій; характерні для системної склеродер-мії вісцеральні та судинні прояви відсутні, морфологічно у ділянках ураження – проліферація фібробластів.
II варіант проходить як системна склеродермія, але торпідний до лікування; характерне швидке прогресування як у плані периферичних проявів системної склеродермії, так і пухлинного процесу, висока активність запального процесу, молодий вік хворих (35-43 роки).
III варіант – превалює загальна симптоматика: нарос-таюча слабість, значне похудіння та деяка маскоподібність обличчя (як при істинній склеродермії), відсутність індура-тивних змін, поліартралгії, міалгії, зміни лабораторних показників.
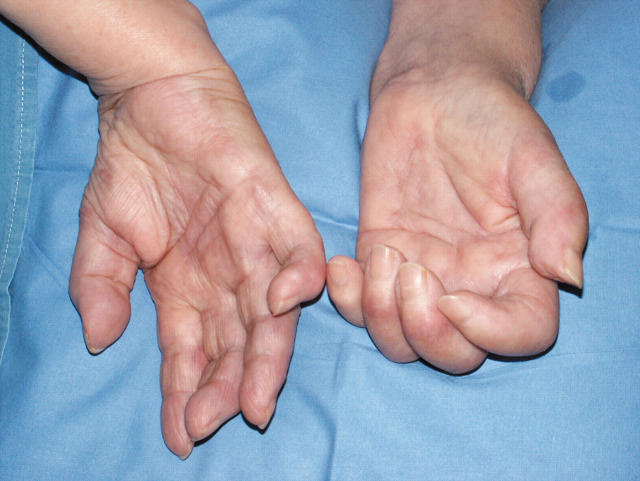
Малюнок 9 – Артропатія Жакку (спостереження Denschlag D., 1998).
5.2 Дерматоміозит як ПНС характеризується дифузним запальним ураженням поперековосмугастих м'язів, шкіри та суглобів і становить 15-20 % усіх випадків дерматоміозитів, а на пізніх стадіях перебігу захворювання його поєднання зі злоякісними новоутвореннями досягає 50 % (мал. 10). Причиною його виникнення є рак легень, кишечника, сечівника, яєчників, гемобластози. Дана асоціація у 3 рази частіше буває у чоловіків.
Суть синдрому полягає в порушенні під впливом пухлинних антигенів регуляції імунної відповіді, що прояв-ляється дисбалансом В- і Т-лімфоцитів, продукції антитіл до поперечносмугастих м'язів і шкіри з подальшою сенсибі-лізацією до них Т-лімфоцитів. Це призводить до розвитку аутоімунної агресії. Поряд із цим пухлинні субстанції безпосередньо токсично впливають на м'язи, а пухлина «спожи-ває» компоненти, необхідні для нормального функціону-вання і збереження структурної цілісності м'язової тканини. При цьому переважно уражаються м'язи проксимальних від-ділів кінцівок, які у процесі прогресування захворювання атрофуються й заміщаються фіброзною. Аналогічні процеси спостерігаються й у міокарді.
Діагноз базується на виявленні таких критеріїв: симетрична слабість м'язів плечового та тазового поясів і передніх згиначів шиї, що прогресує протягом кількох тижнів чи місяців, в поєднанні із дисфагією (чи за відсут-ності дисфагії) чи ураженням дихальної мускулатури; даних гістологічного та електроміографічного дослідження; підви-щення сироваткових м'язових ферментів (КФК, альдолази, трансамінази, ЛДГ); наявності дерматологічних проявів (геліотропне забарвлення шкіри повік з періорбітальним набряком - сиптом окулярів, еритематозний дерматит на тильній поверхні кистей рук – симптом Готтрона та уражен-ня шкіри над колінними, ліктьовими суглобами, обличчя, шиї та верхньої половини тулуба - симптом декольте).
Особливостями паранеопластичного поліміозиту є:
- на відміну від ідіопатичного паранеопластичний дерматоміозит частіше розвивається у чоловіків;
- розвиток після 50 років;
- перебіг гострий або підгострий;
- симптоматика м'язового ураження у вигляді міалгій, міозитів, міастенії може передувати появі локальних ознак пухлини;
- відсутність шкірних уражень;
- поліартралгії, поліартрит;
- переважно гострий чи підгострий перебіг;
- прогресуюча слабість в симетричних відділах прок-симальних м'язів кінцівок;
- гіпертермія;
- синдром Рейно;
- погіршення перебігу дерматоміозиту може свідчити про метастазування після радикального видалення пухлини або бути реакцією на рентгенотерапію;
- дуже рідко за умови вираженої пухлинної інток-сикації прояви дерматоміозиту послаблюються, що пов'яза-но зі значним пригніченням імунної реактивності;
- патологічні зміни неухильно прогресують, незважаючи на лікування, і хворі гинуть частіше внаслідок пору-шення функції дихальних і глоткових м'язів, а не від прямої дії самої пухлини;
- рефрактерність до лікування ГКС та цитостатиками;
- кожний випадок діагностованого поліміозиту (дерма-томіозиту), особливо у хворих похилого віку, потребує виключення пухлинного процесу!
Усіх хворих віком понад 40 років, які страждають від дерматоміозиту, слід ретельно обстежувати з метою виклю-чення первинного пухлинного захворювання. Прогноз пух-линної форми дерматоміозиту несприятливий, особливо у хворих старших вікових груп, і залежить від своєчасної діагностики основного захворювання та радикальності проведеного лікування. Смерть після розвитку паранео-пластичного дерматоміозиту настає досить швидко, успішне ж видалення пухлини сприяє повному регресу клінічних проявів дерматоміозиту іноді протягом кількох днів, тоді як рецидив чи метастазування відновлюють його симптоми.
5.3 Ревматична поліміалгія як ПНС має такі ознаки:
- виникнення у молодому віці;
- болі та скутість м'язів шиї, проксимальних відділів плечового і тазового поясів;
- відсутність ураження суглобів;
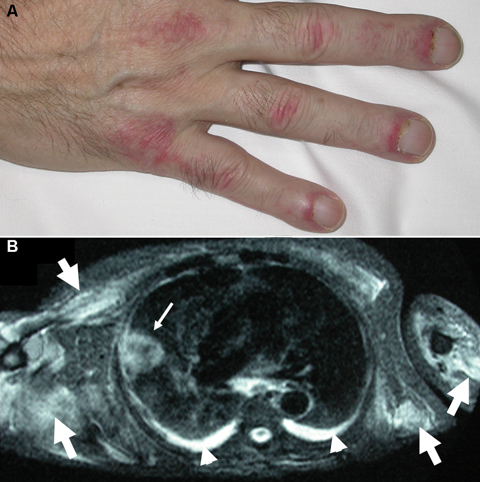
Малюнок 10А. Симетричне фіолетове висипання з папулами на тильному боці міжфалангових і метакарпальних суглобів, телеангіектазії кутикули.
Малюнок 10В. Магнітно-ядерний резонанс: збільшення маси та запальні зміни м'язів (товсті стріли), новоутворення розміром 4 см у верхній частці правої легені (тонка стріла) і двобічний плевральний випіт (розмірні стрілки) (спостереження Torchia D., 2007).
- гарячка, загальна слабість, втомлюваність, анорексія, зниження маси тіла;
- у 40-60 % випадків захворювання поєднується із артеріїтом Хортона;
- анемія, збільшення ШОЕ вище 50 мм/год;
- біопсія м'язового шматка змін не виявляє.
5.4 Фіброміалгія
Синдром фіброміалгії може траплятися при пухлинах різної локалізації.
Критерії діагностики:
- тривалість більше 3 місяців;
- незапальний і неаутоімунний дифузний біль з локаль-ними больовими точками, що виявляються при пальпації із застосуванням спеціальних фізикальних методик;
- ранкова скутість;
- виражена втомлюваність;
- сон не відновлює сили, його ритм порушений;
- парестезії, синдром Рейно;
- депресія;
- лабораторні проби не виявляють ознак запалення.
5.5 Паранеопластичний люпоїдний синдром найчас-тіше асоціює із тимомою, лімфогранулематозом, мієломою, раком яєчників, легень та кишечника.
Йому притаманне:
- ураження суглобів на тлі полісерозиту, АНА-серо-позитивності;
- стійкий суглобово-м'язовий синдром;
- відносно рідко вісцеральні ураження (шкіра, серце, легені);
- гіпохромний характер анемії (за її наявності), тромбоцитоз, лейкоцитоз.
5.6 Паранеопластичний синдром Шегрена виникає на тлі раку шийки матки, бронхолегеневої карциноми, раку легень, лімфосаркоми слинних залоз, лімфоми, раку шкіри. Відомо, що перебіг синдрому Шегрена часто призводить до розвитку лімфоми, однак можлива також поява синдрому Шегрена в дебюті лімфоми. Цікавим є також можливе поєднання синдрому Шегрена з біліарним цирозом печінки й попереднім мієлітом у хворих на злоякісну лімфому. Виділяють дві стадії:
проміжну стадію злоякісної трансформації – стадію псевдолімфоми:
- збільшення слинних залоз, лімфатичних вузлів, селезінки;
- гіперглобулінемічну пурпуру;
- лімфоїдну інфільтрацію ниркової тканини;
стадію злоякісної трансформації:
- зниження раніше підвищених імуноглобулінів;
- появу моноклональних імуноглобулінів;
- швидке збільшення селезінки, лімфатичних вузлів;
- гістологічні зміни в біоптатах.
5.7 Рецидивний поліхондрит - це генералізоване про-гресуюче ураження хрящової тканини.
Діагностичні критерії:
- двобічне ураження хрящової тканини вушних рако-вин (набряклі, болючі, червоні);
- ерозивний серонегативний поліартрит;
- хондрит носової перегородки із подальшою сідло-подібною деформацією носа;
- запальне ураження очей (кон'юнктивіт, кератит, склерит, епісклерит, увеїт);
- хондрит респіраторного тракту (гортані і/чи трахеї);
- кохлеарна чи вестибулярна дисфункція (втрата слуху, шум у вухах, запаморочення);
- лабораторні показники неспецифічні (збільшення ШОЕ, гострофазових білків, фракції γ-глобулінів).
6 Рідкісні форми паранеопластичного ревматичного синдрому
6.1 Васкуліти
Значною у структурі паранеопластичних системних васкулітів є частка гіперсенситивного васкуліту та некро-тичних форм васкуліту. Механізм розвитку паранеоплас-тичних васкулітів - утворення імунних комплексів, безпо-середнє пошкодження судин антитілами до ендотеліальних клітин та прямий пошкоджувальний вплив на ендотелій лейкемічними клітинами.
Відзначаються асоціація васкулітів з багатьма видами пухлин (у т.ч. системи крові) та несприятливий прогноз. Найчастішими асоціаціями є:
- шкірні васкуліти та лімфоми;
- васкуліти з ураженням ЦНС та солідні пухлини, лімфопроліферативні захворювання;
- есенціальний кріоглобулінемічний васкуліт та солідні пухлини і метастази;
- вузликовий періартеріїт та волосатоклітинний лейкоз;
- паранеопластичний синдром Рейно (мал. 11, 12) та пухлини передміхурової залози, яєчників і матки.
Синдром Світа – це гострий нейтрофільний дерматоз, що імітує клінічну картину васкуліту, який трапляється майже виключно у жінок. Розвивається при гемобластозах, особливо при гострому (мієломоноцитарному) та хроніч-ному мієлолейкозі. Він починається гостро, з настирної фебрильної гарячки і вираженого нейтрофільного лейкоци-тозу у периферичній крові. На цьому фоні виникають виси-пання у вигляді припіднятих щільних, часто болючих еритематозних або фіолетових випуклих бляшок чи вузликів на шкірі кінцівок, обличчя, шиї. Нерідко одночасно вини-кають кон'юнктивіт чи епісклерит, а також міалгія і артрал-гія чи гострий артрит переважно великих суглобів (колін-них, променевозап'ястних), що не залишають після себе рентгенологічних змін в суглобах.
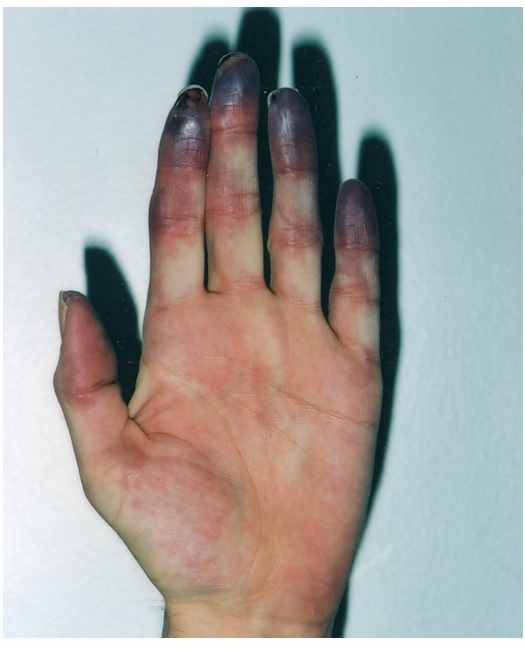

Малюнки 11, 12 - Паранеопластичний синдром Рейно.
При біопсії шкіри вияв-ляється інтенсивна, переважно нейтрофільна інфільтрація дерми. Всі патологічні зміни розвиваються протягом 1-2 тижнів і потім повністю зникають, але можливі рецидиви. Ефективне лікування ГКС і незначний терапевтичний ефект антибіотиків. Синдрому Світа може передувати інфекція (наприклад, ієрсиніозний ентероколіт), встановлено високу частоту його поєднання із злоякісними пухлинами.
Особливостями паранеопластичного синдрому Світа є:
- виникає у чоловіків, а ідіопатичний - у жінок віком 30-60 років;
- гострий початок з появою болючих вузликів або плям (бляшок) на шкірі кінцівок, шиї, обличчя або тулуба;
- папуловезикули або пустули на поверхні бляшок;
- вузлики на кінцівках нагадують вузлувату еритему;
- шкірні ушкодження розвиваються на місці мікротравм, уколів – феномен патергії, що характерний для хвороби Бехчета, гангренозної піодермії;
- гарячка;
- рідко залучаються суглоби, очі, легені, нирки, печінка;
- нейтрофільний лейкоцитоз, лімфопенія, анемія, прискорення ШОЕ, підвищення С- реактивного протеїну;
- біопсія: нейтрофільні інфільтрати без супутнього васкуліту.
Еритема – це васкуліт, що уражає дрібні судини шкіри й підшкірно-жирової клітковини і клінічно являє собою болю-чі щільні вузли розміром від 1 см багряно-червоного кольо-ру на нижніх кінцівках, що супроводжуються гарячкою до 38-39º, головним болем, артралгіями. Вузли зникають без-слідно через 2-3 тижні, послідовно змінюючи своє забарв-лення на синюшне, зеленувате, жовте (цвітіння "синяка"). Виникає частіше у молодих жінок і дітей на фоні загальних інфекцій (стрептококова ангіна, туберкульоз, лепра, сифіліс, мікози, кишкові інфекції), хвороби Бехчета, вживання деяких медикаментів, при інтерстиціальних захворюваннях легень (саркоїдоз), а також як ПНС. Необхідно мати на увазі можливість паранеопластичного походження вузлуватої еритеми, яка може значно випереджати перші специфічні прояви злоякісної пухлини. Добре відомий зв'язок вузлу-ватої еритеми з лімфогранулематозом і пухлинами системи крові. У таких випадках еритема має хронічний тривалий характер. Необхідно диференціювати з туберкульозною індуративною еритемою.
Спіралеподібна еритема виглядає як дерево на зрубі, спостерігається при пухлинах легень, молочних залоз, шлунково-кишкового тракту.
Некротизуюча мігруюча еритема трапляється при глюкагономі.
