История болезни
| Вид материала | Документы |
- Задачи по оказанию доврачебной помощи при неотложных состояниях 43 акушерство, 1884.21kb.
- Методические рекомендации для практического занятия №17, №18 Тема: Методика обследования, 25.33kb.
- «Детские болезни», 221.72kb.
- Российской Федерации, 64.15kb.
- Сестринская история болезни врачебный диагноз, 141.74kb.
- Учебно-методический комплекс дисциплины «основы генетики» Специальности, 770.26kb.
- Общее учение о болезни (нозология). Основные понятия о сущности жизни, здоровья и болезни, 55.18kb.
- При гельминтозах Общие вопросы паразитологии, 939.94kb.
- История болезни, 128.15kb.
- Российской Федерации, 79.11kb.
История болезни по терапии. Оценка хорошо.
Пермская Государственная Медицинская Академия
Кафедра госпитальной терапии №2
ИСТОРИЯ БОЛЕЗНИ
Ф. И. О. Больного: Гаврилова Галина Павловна
Возраст больного: 68 лет
Диагноз основной: ИБС. Стенокардия de novo.
Сопутствующий диагноз: Артериальная гипертония II с преимущественным поражением сосудов сердца. Риск III.
Пермь 2001 г.
Паспортные данные.
Ф. И. О.: Гаврилова Галина Павловна
Возраст: 68 лет
Дата и место рождения: ---
Национальность: русская
Образование: Высшее
Адрес: ---
Телефон: ---
Организованность: пенсионерка
Направлен в стационар (кем и когда): ГССП, 30 апреля 2001г.
Поступил в стационар (какой и когда): 30 апреля 2001г. в 1000, кардиологическое отделение МСЧ №9, в экстренном порядке.
Начало курации 7 мая 2001г. Конец курации 14 мая 2001г.
Диагноз, установленный куратором: ИБС. Стенокардия de novo.
Сопутствующий диагноз: Артериальная гипертония II с преимущественным поражением сосудов сердца. Риск III.
Жалобы.
- На момент поступления: на слабость, чувство нехватки воздуха, давящие боли за грудиной иррадиирующие под левую лопатку.
- На момент курации: на слабость, пульсирующие и режущие головные боли в области висков.
^ Анамнез данного заболевания.
Впервые давящие боли за грудиной иррадиирующие под левую лопатку появились ночью в районе 4 часов утра с 28 на 29 апреля 2001 г. Боль сопровождалась обильным потоотделением, чувством нехватки воздуха, слабостью. Купировались нитроглицерином. Около 4 часов утра с 29 на 30 мая 2001 г. приступ боли повторился, также сопровождался обильным потоотделением, чувством нехватки воздуха, слабостью. Около 8 утра родственники вызвали скорую помощь. Далее больная была доставлена в кардиологическое отделение.
Галина Павловна с начала 60 годов отмечает периодическое повышение артериального давления до 130/90 – 140/90 мм рт ст. В 1961 г. был поставлен диагноз: артериальная гипертония I. Риск I. По поводу данного заболевания ежегодно с 1961 по 1966 год проходила лечение на курорте Усть-Качка. В течение последних 6 месяцев больная отмечает повышение артериального давления до 150/100 мм рт ст.
^ ОПРОС ПО СИСТЕМАМ
- Общее состояние. Отмечается общая слабость с 28 апреля 2001 г.
- Дыхательная система. Дыхание через нос свободное, выделений из носа нет. Кашля нет.
- Сердечно-сосудистая система. Больная отмечает давящие боли в области сердца, сопровождающиеся слабостью, холодным потом. Боли локализуются слева от грудины, они не интенсивны, продолжительностью около 10 – 15 минут. Иррадиируют под левую лопатку. Болевых приступа было два с промежутком в одни сутки. Боли появлялись в покое, купировались приемом нитроглицерина.
- Система органов пищеварения. Аппетит хороший. Насыщаемость нормальная. Количество употребляемой за сутки жидкости примерно равно 1,5 литрам. Вкус во рту обычный. Жевание хорошее. Прохождение пищи по пищеводу свободное. Стул не регулярный, самостоятельный. Бывает задержка стула по 2-3 дня. Стул оформленный, коричневого цвета. Акт дефекации безболезненный.
- Система мочеотделения. Частота мочеиспускания 5-7 раз в сутки, количество мочи около 1000 мл в сутки. Дизурических явлений нет. Моча прозрачная, цвет соломенно-желтый.
- Опорно-двигательная система. При опросе патологий не выявлено.
- Эндокринная система. При опросе патологий не выявлено.
- Нервная система. Сон нормальный. Настроение ровное. Состояние памяти, интеллекта, внимания удовлетворительное. Галина Павловна отмечает наличие интенсивных головных болей пульсирующего и режущего характера, локализующихся в височных областях. Состояние органов чувств в норме.
^ Анамнез жизни.
Галина Павловна родилась в Костроме. Закончила 8 классов. В детстве перенесла ветряную оспу, ОРЗ и ангину. С 13 лет работала на текстильной фабрике им. Ленина. Окончила медицинское училище, курсы по стрельбе. В 22 года вышла замуж. Получила высшее образование в Костромском педагогическом институте. В 1959 году с семьей переехала в г. Пермь. Работала с этого года воспитательницей в детском саду в течение 39 лет. Затем вышла на пенсию. Профессиональных вредностей нет. Наличие вредных привычек отрицает. Есть 2 сына. До рождения первого сына (1957 г.) был произведен медицинский аборт. После рождения второго сына (1967 г.) был 1 выкидыш и произведено 3 медицинских аборта.
Перенесенные заболевания: ОРЗ, ангина, операции по поводу внематочной беременности в 1970 г., опущения влагалища в 1991 г., послеоперационной грыжи в 1999 г., удаления липомы в 2000 г.
Аллергологический анамнез спокойный. Наличие туберкулеза, болезни Боткина, венерических заболеваний отрицает.
Материально-бытовые условия удовлетворительные.
Наследственно-семейный анамнез.
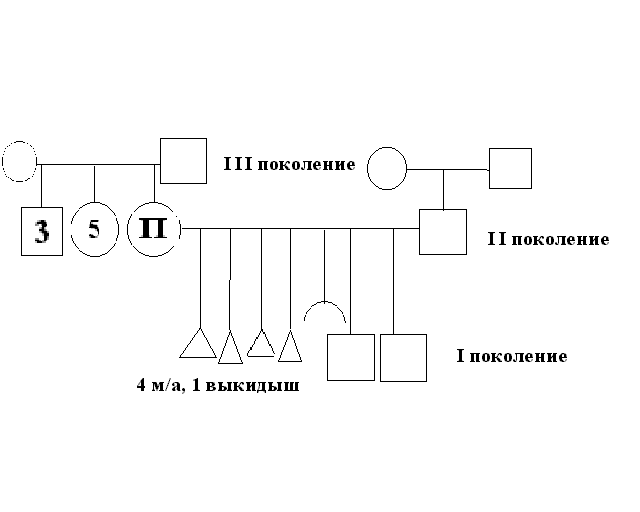
I поколение: у старшего сына камни в почках.
II поколение: у мужа в сентябре 2000 г. было 2 инсульта. На данный момент он парализован.
У братьев и сестер, по словам больной, хронических заболеваний нет.
III поколение: у родителей Галины Павловны хронических заболеваний не было.
Семейно-половой анамнез. Менструации начались в 14 лет, закончились в 56 лет. Галина Павловна вышла замуж в 22 года. Количество беременностей 7, родов – 2, 1 выкидыш. В настоящее время у Галины Павловны 2 сына.
^ ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ
Общий осмотр.
Общее состояние удовлетворительное, положение активное, сознание ясное. Настроение спокойное. Сон спокойный. Аппетит в норме. Выражение лица спокойное. Телосложение нормостеническое. Рост 168 см, вес 74,5 кг. Питание хорошее.
Кожные покровы и видимые слизистые. Кожные покровы чистые, телесного цвета. Шрамы послеоперационные: на спине между лопатками вдоль позвоночника размером 10 см, внизу живота над лобком размером 15 см. Кожа эластичная, влажная. Повышения температуры кожных покровов не наблюдается. Симптом щипка отрицательный.
Состояние волосяного покрова и ногтей удовлетворительное. Видимые слизистые оболочки бледно-розового цвета, чистые. Слизистая оболочка рта, зева, щек, десен бледно-розовая, чистая. Размер миндалин соответствует норме.
Подкожно-жировой слой. Подкожно-жировой слой развит умеренно, распределен равномерно. Толщина кожной складки:
- на животе 7 см;
- у края грудины 3см;
- под лопатками 2,5 см;
- на внутренне задней поверхности бедра 3 см.
Отеков нет.
Периферические лимфатические узлы. Пальпируются единичные подчелюстные лимфоузлы размером справа 0,7 см, слева 0,9 см, мягкие эластичные, подвижные, не спаянные с кожей и окружающими тканями, безболезненные.
Мышечная система. Степень развития мускулатуры соответствует возрасту, тонус мышц нормальный. Объем активных и пассивных движений сохранен. Болезненности при пальпации нет.
Костно-суставная система. Части скелета развиты пропорционально. Болезненности при пальпации и поколачивании по костям не выявлено.
Органы дыхания. Дыхание свободное, через нос. Голос звонкий. Тип дыхания грудной. Частота дыхания: 16 дыхательных движений в минуту.
Грудная клетка нормостенического типа. Эпигастральный угол прямой. Дыхание глубокое. Обе половины грудной клетки и лопатки симметрично участвуют в акте дыхания. Вспомогательные мышцы не участвуют в акте дыхания. Не наблюдается втяжений или выбуханий межреберных промежутков. Тип дыхания грудной. Частота дыхания 16 дыхательных движений в минуту.
При пальпации грудная клетка безболезненная, эластичная. В симметричных участках грудной клетки голосовое дрожание проводится с равной силой.
^ Сравнительная перкуссия. При перкуссии звук ясный легочной. В симметричных участках грудной клетки перкуторный звук одинаковый.
Топографическая перкуссия. Верхняя граница легких: спереди справа и слева 3 см над ключицами, сзади справа и слева на уровне 7 шейного позвонка.
Поля Кренига: справа – 6см, слева – 7 см.
| Линия тела | Справа | Слева |
| Среднеключичная | VI ребро | - |
| Передняя подмышечная | VII ребро | VII ребро |
| Средняя » | VIII-IX ребро | VII-IX ребро |
| Задняя » | IX » | IX » |
| Лопаточная | Х » | Х » |
| Паравертебральная | На уровне остистого отростка ХI грудного позвонка | |
Подвижность нижних краев легких.
| | Правого, см | Левого, см | ||||
| | На вдохе | На выдохе | суммарная | На вдохе | На выдохе | суммарная |
| Среднеключичная линия | 3 | 3 | 6 | - | - | - |
| Средняя подмышечная линия | 4 | 4 | 8 | 4 | 4 | 8 |
| Лопаточная линия | 3 | 3 | 6 | 3 | 3 | 6 |
При аускультации над всей поверхностью легких выслушивается везикулярное дыхание. Побочных дыхательных шумов нет.
При бронхофонии не выявлено изменения проведения голоса во всех отделах легочных полей.
Сердечно-сосудистая система. При осмотре видимых пульсаций в области сердца и крупных сосудов не выявлено. Область сердца не деформирована. Пульс 83 удара в минуту. Пульс ритмичный, симметричный, удовлетворительного наполнения и напряжения, быстрый. Верхушечный толчок определяется в 5 межреберье на левой среднеключичной линии. Верхушечный толчок высокий, резистентный, разлитой. Симптом «кошачьего мурлыканья» отрицательный. Артериальное давление на правой руке 130/90 мм рт ст, на левой - 130/90 мм рт ст.
^ Границы относительной сердечной тупости:
Правая - в 4 межреберье по правой парастернальной линии.
Левая - в 5 межреберье на левой среднеключичной линии.
Верхняя – 3 ребро.
^ Границы абсолютной сердечной тупости:
Правая – 0,5 см кнутри от левого края грудины;
Левая – на 1,5 см кнутри от границы относительной сердечной тупости.
Верхняя – верхний край 4 ребра.
Сосудистый пучок: справа и слева по краю грудины, составляет 4 см.
Талия сердца в 3 межреберье по парастернальной линии.
Конфигурация сердца нормальная.
При аускультации тоны сердца приглушены, выслушивается акцент 2 тона на аорте. Патологических шумов нет.
Органы пищеварения.
Осмотр языка: язык розовый, влажный, покрыт белым налетом.
Осмотр зева: миндалины не увеличены, налета на них нет.
Осмотр живота. Живот правильной формы, симметричный, не участвует в акте дыхания. Шрам послеоперационный внизу живота над лобком размером 15 см. Пупок втянут.
^ Поверхностная пальпация органов брюшной полости безболезненная.
Глубокая пальпация органов брюшной полости.
Сигмовидная кишка пальпируется в левой подвздошной области в виде гладкого, умеренно плотного тяжа диаметром около 1,5 см, смещаемого в пределах 2-3 см, не урчащего, редко перистальтирующего, кишка безболезненна. Слепая кишка пальпируется в правой подвздошной области в виде гладкого, мягкоэластического цилиндра диаметром около 3 см, безболезненного, умеренно подвижного, урчит. Восходящий и нисходящий отделы толстой кишки не пальпируются. Поперечная ободочная кишка пальпируется на уровне пупка в виде цилиндра, изогнутого дугообразно книзу, умеренно плотного, диаметром около 2 см. Она безболезненна, легко смещается вверх и вниз, не урчит.
Печень, поджелудочная железа и селезенка пальпаторно не определяются. Границы печени по Курлову: по правой среднеключичной линии 8 см; по срединной линии 7 см; по левой парастернальной линии 6 см. Перкуторные границы селезенки: по 10 ребру между передней подмышечной линией и задней подмышечной линией 7см, по линии, соединяющей подмышечную ямку и пупок 6 см.
При перкуссии живота звук умеренно тимпанический. При аускультации живота выслушивается умеренная перистальтика кишечника.
Стул один раз в день, в вечернее время, оформленный.
Органы мочевыделения. При осмотре поясничной области и области мочевого пузыря отеков, выбуханий не выявлено. Мочеполовая система сформирована по женскому типу. Почки не пальпируются. Симптом сотрясения поясничной области отрицательный. При пальпации мочеточниковых точек болезненности нет. Частота мочеиспускания до 5 -7 раз в сутки, количество около 1000 мл/сутки. Соотношение дневного и ночного диуреза 4:1. Мочеиспускание свободное, безболезненное. Моча прозрачная, цвет соломенно-желтый.
Органы чувств и нервная система. Больная доброжелательна, хорошо идет на контакт, настроение ровное. Слух, зрение в норме. Координация нормальная, рефлексы сохранены. Дермографизм белый, устойчивый.
Эндокринная система. Отклонений в массе тела нет. Щитовидная железа не пальпируется, глазные симптомы отсутствуют. Наружные половые органы сформированы по женскому типу.
Антропометрические данные. Рост 168 см. Масса 74,5 кг.
^ ДАННЫЕ ЛАБОРАТОРНЫХ И ИНСТРУМЕНТАЛЬНЫХ ИСЛЕДОВАНИЙ.
1. Кровь.
ОАК (3.05.2001)
| Эритр. | Hb | Лейкоц. | Нейтроф. | Лимфоц. | Моноц. | Э | Базоф. | СОЭ | Цп | Ретикулоц. | Тромбоц. |
| 4,2 1012/л | 130 г/л | 5,5 109/л | 47% | 37% | 11% | 3% | 0,7% | 18 мм | 0,9 | 1,3% | 210,0 Ð 109/л |
Заключение: Патологии не выявлено.
^ Биохимический анализ крови (3.05.2001)
| Б | АСТ (ммоль) | АЛТ (ммоль) | Биллирубин общ. (ммоль/л) | Мочевая К-та | Cа (ммоль/л) | Амилаза г/(чл) | Сахар ммоль/л |
| 66,3 г/л | 0,18 | 0,1 | 10,0 | 0,1 | 3,12 | 26 | 4,7 |
Заключение: Отклонений от нормы не выявлено.
2. Моча:
ОАМ (3.05.2001)
| Кол-во | Отн. плотность | Цвет | Р-я Ph | Б | Эпит. Кл. | Лейк. | Эритр. | Цилинд. | Слизь |
| 100,0 | 1020 | Светло-желтый, прозрачная | 6 | - | Плоские, 4-6() | 4-6 () | 6-8 в п.з. | нет | нет |
Заключение: количества эпителиальных клеток, лейкоцитурия.
- ЭКГ (3.05.01): ритм синусовый. 60 ударов в мин. Признаки изменения в миокарде.
^
П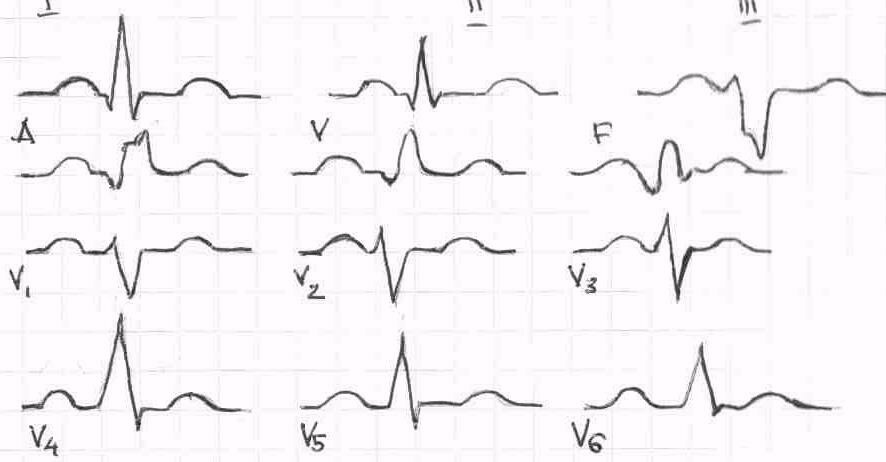 РЕДВАРИТЕЛЬНЫЙ ДИАГНОЗ
РЕДВАРИТЕЛЬНЫЙ ДИАГНОЗ
ИБС. Стенокардия de novo.
Сопутствующий диагноз: Артериальная гипертония II с преимущественным поражением сосудов сердца. Риск III.
Диагноз поставлен на основании:
Жалоб на слабость, чувство нехватки воздуха, давящие боли за грудиной иррадиирующие под левую лопатку, на пульсирующие и режущие головные боли в области висков.
- Анамнеза заболевания: Впервые давящие боли за грудиной иррадиирующие под левую лопатку появились ночью в районе 4 часов утра с 28 на 29 апреля 2001 г. Боль сопровождалась обильным потоотделением, чувством нехватки воздуха, слабостью. Купировались нитроглицерином. Около 4 часов утра с 29 на 30 мая 2001 г. приступ боли повторился, также сопровождался обильным потоотделением, чувством нехватки воздуха, слабостью. Около 8 утра родственники вызвали скорую помощь. Далее больная была доставлена в кардиологическое отделение. Галина Павловна с начала 60 годов отмечает периодическое повышение артериального давления до 130/90 – 140/90 мм рт ст. В 1961 г. был поставлен диагноз: артериальная гипертония I. Риск I. По поводу данного заболевания ежегодно с 1961 по 1966 год проходила лечение на курорте Усть-Качка. В течение последних 6 месяцев больная отмечает повышение артериального давления до 150/100 мм рт ст.
- Объективного обследования: при аускультации тоны сердца приглушены, выслушивается акцент 2 тона на аорте, тахикардия, расширены границы относительной сердечной тупости. Артериальное давление 130/90 мм рт ст.
- Лабораторно-инструментальных данных: ЭКГ(3.05.01): ритм синусовый. 60 ударов в мин. Признаки изменения в миокарде.
^
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Стенокардию следует дифференцировать с синдромом пролапса митрального клапана (ПМК). Оба заболевания имеют сходный болевой синдром, которых характеризуется давящими, жгущими болями, возникающими при физической нагрузке, психоэмоциональном напряжении. Боли при ПМК часто купируются нитроглицерином.
Различная локализация и иррадиация болей: боли при стенокардии локализуются за грудиной и иррадиируют в левую руку, лопатку, левую половину шеи, нижнюю челюсть; боли при ПМК локализуются в 3-4 межреберье слева от грудины, могут захватывать всю область сердца. Различна и продолжительность болей: стенокардия – несколько минут, ПМК – неинтенсивная боль может продолжаться часами, редко сутками.
Существенное значение в дифференциальном диагнозе принадлежит УЗИ, которое выявляет изменения характерные для ПМК: выпадение створки клапана в желудочек, митральная регургитация 1-2 степени.
Стенокардию следует дифференцировать с клапанным стенозом устья аорты: т.к. в патогенезе обоих заболеваний лежит ишемия миокарда, они имеют сходный болевой синдром, имеющий одинаковый характер, локализацию, интенсивность и т.д.
В дифференциальной диагностике важное значение имеют: ФКГ – ромбовидный шум, рентгенологически – обызвествление аортального клапана, УЗИ (Доплер) – аортальная регургитация 1-2 степени.
Также необходимо помнить, что у пациента наряду со стенокардией имеются кардиальные и экстракардиальные патологии, значительно затрудняющие постановку диагноза.
^ ПЛАН ДАЛЬНЕЙШЕГО ОБСЛЕДОВАНИЯ
- Клинический минимум. Ежедневное измерение артериального давления.
- Биохимический анализ мочи: АЛТ, АСТ, холестерин, липопротеиды, креатинин, биллирубин, общий белок, мочевина крови, протромбиновый индекс, сахар, Ca.
- Эхокардиография.
- УЗИ органов грудной полости (Доплер).
- Рентгенография грудной клетки в прямой и боковой проекциях.
^ ОКОНЧАТЕЛЬНЫЙ КЛИНИЧЕСКИЙ ДИАГНОЗ ОСНОВНОГО, СОПУТСТВУЮЩИХ ЗАБОЛЕВАНИЙ, ОСЛОЖНЕНИЙ И ИХ ОБОСНОВАНИЕ.
ИБС. Стенокардия de novo.
Сопутствующий диагноз: Артериальная гипертония II с преимущественным поражением сосудов сердца. Риск III.
Диагноз поставлен на основании:
- Жалоб на слабость, чувство нехватки воздуха, давящие боли за грудиной иррадиирующие под левую лопатку, на пульсирующие и режущие головные боли в области висков.
- Анамнеза заболевания: Впервые давящие боли за грудиной иррадиирующие под левую лопатку появились ночью в районе 4 часов утра с 28 на 29 апреля 2001 г. Боль сопровождалась обильным потоотделением, чувством нехватки воздуха, слабостью. Купировались нитроглицерином. Около 4 часов утра с 29 на 30 мая 2001 г. приступ боли повторился, также сопровождался обильным потоотделением, чувством нехватки воздуха, слабостью. Около 8 утра родственники вызвали скорую помощь. Далее больная была доставлена в кардиологическое отделение. Галина Павловна с начала 60 годов отмечает периодическое повышение артериального давления до 130/90 – 140/90 мм рт ст. В 1961 г. был поставлен диагноз: артериальная гипертония I. Риск I. По поводу данного заболевания ежегодно с 1961 по 1966 год проходила лечение на курорте Усть-Качка. В течение последних 6 месяцев больная отмечает повышение артериального давления до 150/100 мм рт ст.
- Объективного обследования: при аускультации тоны сердца приглушены, выслушивается акцент 2 тона на аорте, тахикардия, расширены границы относительной сердечной тупости. Артериальное давление 130/90 мм рт ст.
- Лабораторно- инструментальных данных: ЭКГ: ритм синусовый. 60 ударов в мин. Признаки изменения в миокарде.
ЛЕЧЕНИЕ
1. Лечение стенокардии.
Лечение стенокардии направлено, прежде всего, на уменьшение потребности сердца в кислороде, а также на увеличение коронарного кровотока. Факторы риска и факторы, способствующие развитию коронарной недостаточности, должны быть по возможности устранены. Основу рациона должны составлять овощи, фрукты, нежирное мясо, растительное масло. Энергетическую ценность пищи необходимо уменьшать с учетом возраста и массы тела.
^ Лечение приступа стенокардии. При возникновении приступа больной должен сразу же прекратить нагрузку, остановиться или сесть (не лечь) и положить под язык таблетку нитроглицерина. Боли прекращаются или интенсивность их снижается через 1—5 мин. В случае отсутствия эффекта через 5 мин можно принять таблетку повторно. Больной должен быть осведомлен о том, что нитроглицерин необходимо принимать в начале каждого приступа стенокардии. У некоторых лиц нитроглицерин вызывает головную боль, заметное снижение АД и даже обморок, поэтому в первый раз препарат нужно принимать в положении сидя. При повторных приемах препарата шум в ушах, ощущение пульсации в голове, головная боль обычно меньше выражены, но иногда все же препятствуют лечению. В этих случаях нужно уменьшить дозу или принимать нитроглицерин вместе с ментолом (например, в составе капель Вотчала — принимать при приступе по 8—10 капель на сахаре, рассасывая его). Нитроглицерин противопоказан при шоке, пароксизмальной тахикардии, остром нарушении мозгового кровообращения, повышении внутримозгового давления, закрытоугольной глаукоме, гипертрофической кардиомиопатии. Валидол и горчичники менее эффективны, но их также можно использовать, если из опыта больного известно, что они быстро снимают боли.
^ Лечение стабильной стенокардии. Необходимо избегать влияния факторов, провоцирующих приступы стенокардии. Оптимальный режим сводится к тому, что больной избегает нагрузок, провоцирующих стенокардию, но систематически переносит нагрузки, близкие к ним по величине. Больному важно разъяснить, что лишь при таком режиме переносимость нагрузок может возрастать. Иногда этого удается добиться и без лекарственного лечения. Если, по опыту больного, приступы неизбежны при определенных обстоятельствах (прием пиши, дефекация, выход на улицу), то необходимо предварительно принять нитроглицерин.
Основные лекарственные средства для систематического лечения коронарной недостаточности — длительно действующие нитраты, бета-адреноблокаторы и антагонисты ионов кальция. Часто наиболее эффективно сочетание нитрата с бета-адреноблокатором или антагонистом ионов кальция, иногда — сочетание нитрата, бета-адреноблокатора и нифедипина. Эффективность отдельных препаратов, их переносимость и терапевтическая доза индивидуально широко варьируют. Лечение начинают с малой дозы, которую затем повышают каждые 2—3 дня до прекращения приступов стенокардии. При подборе дозы требуются терпение и настойчивость. Из нитратов чаще используют нитросорбид (5—20 мг 3—4 раза в день, обычно внутрь), сустак, нитронг, нитромак (2,6 мг 3—4 раза в день, только внутрь, быстро проглотить); тринитролонг (в форме аппликаций на десну); 2% нитроглицериновую масляную мазь в тюбиках (по 25 мм столбика и более на кожу руки, груди или живота). По действию близок к нитратам молсидомин (корватон, по 1—2 мг 2—3 раза в день внутрь или 1 мг сублингвально). Действие сублингвально применяемых препаратов наступает быстрее, более выраженное, но менее продолжительное, чем препаратов, принимаемых внутрь. Мазь в этом отношении занимает промежуточное положение.
Из бета-адреноблокаторов чаще применяют атенолол по 50 мг 1—2 раза в день; пропранолол (анаприлин, обзидан, индерал) сначала по 40 мг в день в 4 приема, а в случае отсутствия эффекта дозу постепенно увеличивают до 160 мг в день. При склонности к брадикардии лучше переносятся окспренолол (тразикор) или пиндолол (вискен). Бета-адреноблокаторы наиболее активны именно при типичной стабильной стенокардии. Они противопоказаны при сердечной недостаточности, бронхообструктивном синдроме (даже в анамнезе), полной или неполной поперечной блокаде, перемежающейся хромоте. Длительное лечение бета-адреноблокаторами нельзя прекращать внезапно из-за возможности опасного обострения.
Из антагонистов ионов кальция чаще используют нифедипин (коринфар, 10—20 мг 3 раза в день), верапамил (40—80 мг 3—4 раза в день) и дилтиазем (60 мг 3—4 раза в день). Они более активны при стенокардии с выраженным вазоспастическим компонентом. Нифедипин действует быстрее, если таблетку раскусить и держать во рту, он лучше переносится при исходной склонности к брадикардии. Верапамил и дилтиазем противопоказаны при выраженной сердечной недостаточности и поперечных блокадах, их нельзя принимать в сочетании с бета-адреноблокаторами. Все антагонисты ионов кальция снижают АД, верапамил может усиливать атонический запор.
Обычно применяют антиагрегант, например ацетилсалициловую кислоту в дозе 0,1 г в день.
Показатели эффективности проводимого лечения: улучшение переносимости нагрузок, уменьшение частоты или исчезновение приступов стенокардии, а также приступов безболевой ишемии (согласно результатам инструментальных исследований), уменьшение потребности в нитроглицерине.
Многим больным, особенно если стенокардия у них провоцируется эмоциями, эпизодически полезно принимать седативные средства, хотя при лечении бета-адреноблокаторами потребность в них обычно меньше. В случае повышения АД, если оно не устраняется бета-адреноблокатором и антагонистом ионов кальция, добавляют другие мягкие гипотензивные средства, избегая, однако, резкого снижения АД. Обычно после постепенного снижения АД Приступы стенокардии становятся реже или прекращаются.
^ Лечение нестабильной стенокардии. Показана госпитализация в блок интенсивной терапии кардиологического отделения, где под тщательным наблюдением проводят лечение нитратами, бета-адреноблокаторами, антагонистами ионов кальция в больших дозах с учетом противопоказаний. При упорно рецидивирующих болях показано внутривенное введение нитроглицерина из расчета 25—200 мкг/мин под контролем АД. У части больных эффект может быть получен при использовании глюкозо-калиевой смеси внутривенно. В случае необходимости применяют наркотические анальгетики в сочетании с атропином и антигистаминным препаратом или нейролептаналгезию. Дополнительно вводят гепарин (начальная доза 10 000—15 000 ЕД внутривенно, далее — под контролем времени свертывания). Вопрос о необходимости коронарографии решают, по возможности, после стабилизации состояния.
^ Хирургическое лечение стенокардии. В настоящее время наиболее эффективной операцией считают аортокоронарное шунтирование с использованием венозного аутотрансплантата. Вопрос об операции решают с учетом результатов коронарографии. Операция показана больным с упорной стенокардией или частыми обострениями ИБС, выраженным стенозом проксимальной части одной, двух или трех главных коронарных артерий или основного ствола левой коронарной артерии (при условии сохранения проходимости дистальных отрезков). Одномоментно может быть создано несколько анастомозов. Сопутствующие заболевания, снижение функции левого желудочка увеличивают риск операции, иногда делают ее невозможной.
В некоторых кардиохирургических стационарах используют также чрезкожную транслюминальную коронарную ангиопластику, баллонное расширение коронарной артерии. Это вмешательство показано, прежде всего, больным с проксимально локализующимся на коротком отрезке стенозом одной из главных коронарных артерий, без кальцинатов. Оно связано с несколько меньшим риском, чем аортокоронарное шунтирование. Данное оперативное вмешательство выполняют с использованием специального катетера во время коронарографии. По мере улучшения результатов операции заметна тенденция к расширению показаний к ее выполнению.
Хирургическое лечение стенокардии не предотвращает прогрессирования коронаросклероза.
2. Лечение артериальной гипертонии.
Полезны психологическая релаксация, ежедневные умеренные динамические нагрузки. В диете основное значение имеет ограничение поваренной соли до 4—6 г в сутки, исключение алкоголя. При гипертензии более тяжелого течения могут быть полезны периоды (2—3 дня) более значительного ограничения соли. У лиц, склонных к полноте, необходимо систематическое ограничение калорийности пищи.
Поскольку гипертоническая болезнь является важнейшим фактором риска развития ишемической болезни сердца, целесообразно для профилактики этой болезни исключить другие факторы риска — прекратить или уменьшить курение, устранить гиперлипидемию обычно ограничением в диете.
Важнейшим принципом гипотензивного лекарственного лечения является постоянный прием минимальных эффективных доз препарата. Такое лечение возможно лишь при использовании доступных лекарств в виде таблеток. Нормализация АД не является поводом для отмены лечения. В благоприятных условиях, например во время полноценного и продолжительного отдыха, может быть сделана попытка уменьшить дозы принимаемых лекарств при условии соблюдения общих мер.
Для лечения артериальной гипертензии применяют множество лекарств различного механизма действия. При необходимости комбинированного лечения целесообразно использовать, как правило, лекарства с различным механизмом действия.
Лекарственное лечение неосложненной гипертонической болезни обычно начинают с малых доз. Затем дозу медленно повышают до эффекта, что позволяет с наименьшим риском побочного действия найти минимальную эффективную дозу, под ходящую для длительного лечения. Темп повышения дозы выбирают с учетом быстроты действия и элиминации препарата, индивидуальной переносимости. Для большинства лекарств оптимальный интервал между повышением дозы — не менее 3—4 дней.
При неосложненной гипертонической болезни обычной практикой является постепенное усиление лекарственного лечения, что достигается повышением дозы, увеличением числа используемых гипотензивных лекарств (с одного до 2—3), присоединением более сильно действующих лекарств с учетом особенностей течения болезни, сопутствующих заболеваний и возможных осложнений.
При выборе лекарственного препарата для начального лечения можно ориентироваться на табл. 1, в которой приведены дополнительные особые показания и ограничения для основных групп гипотензивных средств. При неэффективности начальной дозы ее постепенно увеличивают и в дальнейшем переходят на сочетанное лечение, назначая обычно диуретик и один из препаратов других групп. Такой подход при адекватном дозировании лекарственных средств позволяет у подавляющего большинства больных неосложненной гипертонической болезнью поддерживать АД на удовлетворительном уровне. Для длительного лечения таких больных больше подходят триампур, кардиоселективные бета-адреноблокаторы (атенолол), эналаприл. Предпочтительны формы с пролонгированным действием. Возможно использование симпатолитиков центрального действия (резерпин, клонидин, метилдопа), если они эффективны в малых дозах и не ухудшают самочувствие больных. Комбинированные препараты (кроме триампура) не применяют для начального лечения, но они могут быть полезны при проведении поддерживающей терапии.
Необходимым условием эффективности гипотензивного лечения является доверительное отношение между больным и врачом.
При гипертонической болезни тяжелого течения и при гипертоническом кризе лечение принципиально отличается от изложенного. До госпитализации больные должны оставаться в кресле с опущенными ногами, насколько возможно, в спокойной обстановке. У некоторых больных довольно быстрый и удовлетворительно переносимый гипотензивный эффект может быть достигнут разжевыванием 10—20 мг нифедипина. В принципе этим больным показано парентеральное введение быстро действующих гипотензивных лекарств в эффективных дозах.
Перед транспортировкой целесообразно ввести внутримышечно или внутривенно дибазол (в дозе 30—40 мг, т.е. 3—4 мл 1% раствора или 6—8 мл 0,5% раствора), который обычно хорошо переносится; при значительном возбуждении и страхе дополнительно — внутривенно медленно вводят 5—10 мг диазепама. У возбужденных больных вместо дибазола с диазепамом можно использовать клонидин — 0,15 мг подкожно с возможным повторением через 30 мин при недостаточном эффекте.
Если нет признаков дегидратации и гипонатриемии, надо ввести внутривенно 20—40 мг лазикса, который, в частности, будет противодействовать отеку легких, мозга.
У отдельных больных полезно дополнительное внутривенное введение пропранолола (5 мл, т.е. 5 мг 0,1% раствора), особенно при значительной тахикардии, не связанной с сердечной недостаточностью или резким снижением АД. Достаточный, но кратковременный гипотензивный эффект может быть достигнут медленным внутривенным введением верапамила (5—10 мг, т.е. 2—4 мл 0,25% раствора). Верапамил внутривенно нельзя вводить больным, леченным бета-адреноблокатором. При угрозе или развитии отека легких дополнительно вводят внутривенно нитроглицерин. Активными гипотензивными средствами являются диазоксид (150—300 мг внутривенно струйно) и особенно нитропруссид натрия (внутривенно капельно по 0,5—3,5 мкг/кг в 1 мин), который при правильном использовании практически всегда позволяет управлять АД в желаемых пределах. При различных остро возникающих осложнениях гипертонической болезни надо учитывать ограничения для отдельных лекарств и возможные побочные эффекты. После снижения и стабилизации АД сразу переходят на лечение таблетками, как правило, в более интенсивном режиме, по сравнению с тем, который использовался до ухудшения состояния.
^ Таблица 1. Выбор лекарственных препаратов для начального лечения гипертонической болезни
| Препарат, начальная доза | Дополнительные особые показания | Основные ограничения, противопоказания |
| Диуретики: триампур, 1 таблетка утром индапамид, 2,5 мг | Нежелание ограничить содержание соли в диете Систолическая артериальная гипертония Сердечная недостаточность | Сахарный диабет. Гиперурикемия. |
| Бета-адреноблокаторы: пропранолол 20 мг 3 раза атенолол 50 мг 1 раз | Синусовая тахикардия (не связанная с сердечной недостаточностью) ИБС | Бронхообструктивный синдром. Сердечная недостаточность. Брадикардии, брадиаритмии, атриовентрикулярные блокады. Перемежающаяся хромота, синдром Рейно |
| Антагонисты ионов кальция: нифедипин пролонгированного действия, 20 мг исрадипин, 2,5 мг 2 раза | Склонность к брадикардии Вазоспастическая стенокардия Перемежающаяся хромота | Склонность к тахикардии и тахиаритмиям. Выраженный коронаросклероз. Сердечная недостаточность |
| Ингибиторы АПФ: каптоприл, 12,5 мг 2 раза эналаприл, 5 мг 1 раз | Сердечная недостаточность Диабетическая нефропатия | Двусторонний стеноз почечных артерий. |
Примечание. При лечении пожилых больных используют меньшую начальную дозу и более медленное ее повышение (опасность ортостатической гипотонии).
^
КОМПЛЕКС УПРАЖНЕНИЙ ЛФК
| № | Исходное положение | Описание упражнения | Темп | Повторения |
| | Сидя, одна рука на груди, другая - на животе | Полное дыхание: вдох животом и грудью, выдох. | медленный | 7 вдохов |
| | Стоя | Подъем рук вверх на вдохе и опускание их на выдохе | медленный | 9 раз |
| | В коленно-локтевой позиции | Прогибание головного конца к полу | Медленный | 3-5 раз |
| | Вис на турнике | Подтягивание | медленный | 8 раз |
| | Стоя | Дозированная ходьба | Прогулочным шагом (120-130 шагов в мин) | в течение 20-40 минут |
| | Стоя | Длительный бег | медленный | в течение 10 – 12 минут |
| | Лежа на спине | Спокойное глубокое дыхание с расслаблением всех мышц | медленный | 15- 20 вдохов |
Кроме вышеуказанных упражнений рекомендуется:
- Плавание (медленно, в течение 20-30 минут).
- Терренкур – дозированные по расстоянию, времени и углу подъема пешие восхождения (20 мин).
- Лыжи.
- Утренняя оздоровительная гимнастика.
- Занятие на велотренажере (5-10 мин с умеренной нагрузкой).
- Подвижные игры.
- Участие в соревнованиях ЗАПРЕЩЕНО!
^
ЛЕЧЕНИЕ ДАННОГО БОЛЬНОГО
- Режим: ограничение физической нагрузки; избегать стрессовых ситуаций, волнений; избегать переохлаждения; прогулки на свежем воздухе; сон 8-10 часов в сутки.
- Диета: употребление в пищу жиров преимущественно растительного происхождения; ограничение употребления соленой, жирной пищи, больше употреблять фруктов и овощей; не употреблять алкогольные напитки, не курить.
- Медикаментозная терапия: Предупреждение приступов стенокардии:
а) нитраты: нитроглицерин, сустак, нитронг;
б) B-адреноблокаторы.
Применение успокаивающих средств: настойка валерианы; настойка пустырника; тазепам, диазепам.
^ Нитросодержащие препараты:
Rp.: Nitroglycerini 0,0005
D.t.d. № 50 in tab.
S. Принимать при болях в сердце. Подъязычно.
#
Rp.: Sustac-forte 6,4
D.t.d. № 20 in tab.
S.Принимать по 1 таблетке 2 раза в день.
^ Блокаторы бета-адренорецепторов и препараты, влияющие на адренергические системы: бета блокаторы уменьшают потребность миокарда в кислороде путем подавления симпатической активности.
Rp.: Talinololi 0,1
D.t.d. № 20 in tab.
S. Принимать по 1 таблетке 3 раза в день.
^ Антагонисты кальция. Антиангинальный эффект связан с прямым действие их на миокард и коронарные сосуды, так и с влиянием на периферическую гемодинамику. Антагонисты кальция блокируют поступление ионов кальция в клетку, уменьшая таким образом ее способность развивать механическое напряжение, а, следовательно, и снижая сократимость миокарда.
Rp.: Verapamili 0,04
D.t.d. № 50 in tab.
S. Принимать по 1 таблетке 4 раза в день.
^ Препараты, улучшающие метаболизм миокарда:
Rp.: Riboxini 0,2
D.t.d. № 50 in tab.
S. Принимать по 1 таблетке 3 раза в день.
Препараты, снижающие холестерин и липопротеиды крови:
Rp.: Cetamipheni 0,25
D.t.d. № 20 in tab.
- Принимать по 2 таблетки 4 раза в день.
- Физиотерапевтические процедуры.
- Mg-ионофорез на воротниковую зону №8.
- ЛФК.
Вр. Батищева К. В.
ДНЕВНИК
7.05.2001г. PS 83 в мин. ЧД 16 в мин. Жалобы на слабость, пульсирующие и режущие головные боли в области висков. Состояние удовлетворительное. Отеков нет. Дыхание свободное, через нос. При аускультации выслушивается везикулярное дыхание над всей поверхностью легких. Тоны сердца приглушены, соотношение физиологическое, выслушивается акцент 2 тона на аорте. Язык влажный, обложен белым налетом. Живот мягкий, безболезненный. Печень не пальпируется. Стул оформленный, коричневого цвета. Симптом сотрясения поясничной области отрицательный. Дизурических явлений нет.
12.05.2001г. PS 78 в мин. ЧД 18 в мин. Жалобы на слабость. Состояние удовлетворительное. Отеков нет. Дыхание свободное, через нос. При аускультации выслушивается везикулярное дыхание над всей поверхностью легких. Тоны сердца приглушены, соотношение физиологическое, выслушивается акцент 2 тона на аорте. Язык влажный, обложен белым налетом. Живот мягкий, безболезненный. Печень не пальпируется. Стул оформленный, коричневого цвета. Симптом сотрясения поясничной области отрицательный. Дизурических явлений нет.
^
ПРОГНОЗ ЗАБОЛЕВАНИЯ
а) в отношении жизни: при правильном подборе препаратов и их регулярном применении благоприятный;
б) в отношении работоспособности: временная потеря трудоспособности;
в) в отношении выздоровления: сомнительный.
^
ВЫПИСНОЙ ЭПИКРИЗ
Гаврилова Галина Павловна, 68 лет. Находилась на лечении в кардиологическом отделении МСЧ №9 с диагнозом ИБС. Стенокардия de novo. Артериальная гипертония II с преимущественным поражением сосудов сердца. Риск III. Который был поставлен на основании:
- Жалоб на слабость, чувство нехватки воздуха, давящие боли за грудиной иррадиирующие под левую лопатку, на пульсирующие и режущие головные боли в области висков.
- Анамнеза заболевания: Впервые давящие боли за грудиной иррадиирующие под левую лопатку появились ночью в районе 4 часов утра с 28 на 29 апреля 2001 г. Боль сопровождалась обильным потоотделением, чувством нехватки воздуха, слабостью. Купировались нитроглицерином. Около 4 часов утра с 29 на 30 мая 2001 г. приступ боли повторился, также сопровождался обильным потоотделением, чувством нехватки воздуха, слабостью. Около 8 утра родственники вызвали скорую помощь. Далее больная была доставлена в кардиологическое отделение. Галина Павловна с начала 60 годов отмечает периодическое повышение артериального давления до 130/90 – 140/90 мм рт ст. В 1961 г. был поставлен диагноз: артериальная гипертония I. Риск I. По поводу данного заболевания ежегодно с 1961 по 1966 год проходила лечение на курорте Усть-Качка. В течение последних 6 месяцев больная отмечает повышение артериального давления до 150/100 мм рт ст.
- Объективного обследования: при аускультации тоны сердца приглушены, выслушивается акцент 2 тона на аорте, тахикардия, расширены границы относительной сердечной тупости. Артериальное давление 130/90 мм рт ст.
- Лабораторно-инструментальных данных: ЭКГ: ритм синусовый. 60 ударов в мин. Признаки изменения в миокарде.
За время курации общее состояние больной улучшилось.
Проведено лечение:
Режим дня: ограничение физической нагрузки; избегать стрессовых ситуаций, волнений; избегать переохлаждения; прогулки на свежем воздухе; сон 8-10 часов в сутки.
- Диета: употребление в пищу жиров преимущественно растительного происхождения; ограничение употребления соленой, жирной пищи, больше употреблять фруктов и овощей; не употреблять алкогольные напитки, не курить.
- Медикаментозное:
Нитросодержащие препараты: нитроглицерин 0,0005 при болях в сердце, подъязычно.
Блокаторы бета-адренорецепторов: талинолол 0,1 по 1 таблетке 3 раза в день.
Антагонисты кальция: веропамил 0,04по 1 таблетке 4 раза в день.
Препараты, улучшающие метаболизм миокарда: рибоксин 0,2 по 1 таблетке 3 раза в день.
Препараты, снижающие холестерин и липопротеиды крови: цетамифен 0,25 по 2 таблетки 4 раза в день.
- Физиотерапевтические процедуры.
- Mg-ионофорез на воротниковую зону №8.
- ЛФК.
К концу курации жалобы на слабость. Состояние удовлетворительное. Тоны сердца приглушены, соотношение физиологическое, выслушивается акцент 2 тона на аорте. Язык влажный, обложен белым налетом.
Рекомендации:
1) Соответствующие режим и диета:
- ограничение физической нагрузки;
- избегать стрессовых ситуаций, волнений;
- избегать переохлаждения;
- прогулки на свежем воздухе;
- сон 8-10часов в сутки;
- употребление в пищу жиров преимущественно растительного происхождения;
- ограничение употребления соленой, жирной пищи, больше употреблять фруктов и овощей;
- не употреблять алкогольные напитки, не курить.
2) Предупреждение приступов стенокардии:
а) нитраты: нитросорбид (5—20 мг 3—4 раза в день, обычно внутрь), сустак, нитронг, нитромак (2,6 мг 3—4 раза в день, только внутрь, быстро проглотить) тринитролонг (в форме аппликаций на десну); 2% нитроглицериновую масляную мазь в тюбиках (по 25 мм столбика и более на кожу руки, груди или живота).
б) B-адреноблокаторы: атенолол по 50 мг 1—2 раза в день; пропранолол (анаприлин, обзидан, индерал) сначала по 40 мг в день в 4 приема, а в случае отсутствия эффекта дозу постепенно увеличить до 160 мг в день.
3) Применение успокаивающих средств: настойка валерианы; настойка пустырника; тазепам, диазепам.
4) антагонисты ионов кальция: нифедипин (коринфар, 10—20 мг 3 раза в день), верапамил (40—80 мг 3—4 раза в день) и дилтиазем (60 мг 3—4 раза в день).
5) антиагрегант: ацетилсалициловая кислота в дозе 0,1 г в день.
Кроме того, больной необходимо постоянное наблюдение участкового терапевта.
^
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
- Бочков Н. П., Насонова В. А. Справочник врача общей практики. – М: ЭКСМО-Пресс, 2000. Изд. в 2 томах.
- Клиническая фармакология с международной номенклатурой лекарств. В. К. Лепехин, Ю.Б. Белоусов, В.С. Моисеев. Москва, Медицина, 1988.
- Лекции внутренним болезням.
- Маколкин В. И., Овчаренко С. И. Внутренние болезни: руководство к практическим занятиям. –2 изд. Доп. – М.: Медицина, 1989. – 448 с.
- Машковский М.Д. Лекарственные средства часть 1 и 2. Москва, “Медицина”, 1987.
- Шипулина И. А. Рецептурный минимум по курсу факультетской педиатрии. Учебное пособие. – Пермь, 1999.
