П. Павлова Федерального агентства по здравоохранению и социальному развитию» ив Государственном учреждении здравоохранения «Городская больница №38 имени Н. А
| Вид материала | Документы |
- «Рязанский государственный медицинский университет имени академика И. П. Павлова Федерального, 241.22kb.
- Булатецкий Сергей Владиславович, 940.84kb.
- «Саратовский государственный медицинский университет имени В. И. Разумовского Федерального, 378.09kb.
- Казакова Светлана Сергеевна, 251.31kb.
- Гепатопротекторные свойства флавоноидов (фармакодинамика и перспективы клинического, 671.3kb.
- Выбор методики и границ лапароскопической передней резекции прямой кишки 14. 00. 27-Хирургия, 656.53kb.
- «Уральская государственная медицинская академия Федерального агентства по здравоохранению, 743.14kb.
- Хронические перикардиты как проявление универсальной иммуно-воспалительной реакции:, 560.5kb.
- «Российский государственный медицинский университет Федерального агентства по здравоохранению, 568.86kb.
- «Оренбургская государственная медицинская академия Федерального агентства по здравоохранению, 423.77kb.
На правах рукописи
КОВАЛЬЧУК
Виталий Владимирович
ПРИНЦИПЫ ОРГАНИЗАЦИИ И ЭФФЕКТИВНОСТЬ РАЗЛИЧНЫХ МЕТОДОВ РЕАБИЛИТАЦИИ
БОЛЬНЫХ ПОСЛЕ ИНСУЛЬТА
14.00.13 – Нервные болезни
А в т о р е ф е р а т
на соискание ученой степени
доктора медицинских наук
Санкт-Петербург - 2008
Работа выполнена на кафедре неврологии Государственного образовательного учреждения высшего профессионального образования «Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова Федерального агентства по здравоохранению и социальному развитию» и в Государственном учреждении здравоохранения «Городская больница № 38 имени Н.А. Семашко» (Санкт-Петербург).
Научный консультант:
Академик РАМН, доктор медицинских наук, профессор
Скоромец Александр Анисимович
Официальные оппоненты:
доктор медицинских наук, профессор Чухловина Мария Лазаревна
доктор медицинских наук, профессор Вишняков Николай Иванович
доктор медицинских наук, профессор Помников Виктор Григорьевич
Ведущая организация: Российская Военно-Медицинская академия имени С.М. Кирова (Санкт-Петербург)
Защита диссертации состоится «_____»_______________2008 года в ______часов на заседании Диссертационного Совета (Д208.090.06) Государственного образовательного учреждения высшего профессионального образования «Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова Федерального агентства по здравоохранению и социальному развитию» (адрес: 197022, Санкт-Петербург, ул. Льва Толстого, 6/8).
С диссертацией можно ознакомиться в научной библиотеке Государственного образовательного учреждения высшего профессионального образования «Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова Федерального агентства по здравоохранению и социальному развитию».
Автореферат разослан «____»______________2008 года
Ученый секретарь
Диссертационного Совета,
доктор медицинских наук,
профессор Михаил Дмитриевич Дидур
ОБЩАЯ ХАРАКТЕРИСТИКА ДИССЕРТАЦИИ
Актуальность темы
Инсульты остаются важной медико-социальной проблемой, являясь одной из основных причин длительной инвалидизации (Бойко А.Н. и др., 2004; Иванова Г.Е. и др., 2006; Скворцова В.И., Евзельман М.А., 2006; Гусев Е.И. и др., 2007; Кадыков А.С. и др., 2007; Колесниченко И.П., 2007; Помников В.Г. и др., 2007; Скоромец А.А. и др., 2007; Суслина З.А., 2007; Culebras A., 2007; Hachinski V., 2007; O’Grady, 2007). Огромный социально-экономический ущерб, возникающий вследствие инсультов, выдвигает проблему совершенствования медицинской помощи при них в число наиболее актуальных научно-практических задач неврологии (Гусев Е.И. и др., 2006; Климов Л.В., Парфенов В.А, 2006; Culebras A., 2007; Kaste M., 2007). Тем более что согласно прогнозам ожидается увеличения числа больных с инсультами (Румянцева С.А., Силина Е.В., 2007; O’Grady, 2007). При этом, как указывает В.И. Скворцова (2004), инсульты все чаще возникают у людей трудоспособного возраста. В последние годы неуклонно увеличивается число инвалидов после инсульта. В нашей стране среди пациентов, перенесших инсульт, к трудовой деятельности возвращаются не более 3–23%, 85% больных требуют постоянной медико-социальной поддержки, а 20–30% остаются до конца жизни и вовсе глубокими инвалидами (Тахавиева Ф.В., 2004; Исмагилов М.Ф. и др., 2006; Симоненко В.Б. и др., 2006; Гусев Е.И. и др., 2007; Скворцова В.И., 2007; Суслина З.А., Варакин Ю.Я., 2007). Отсутствие своевременного и адекватного восстановительного лечения ведет к возникновению необратимых анатомических и функциональных изменений. Между тем, в литературе недостаточно исследований, которые позволили бы с достаточной полнотой обосновать систему организации реабилитации (Кабанов М.М., 2007). Как указывают С.В. Котов, Е.В. Исакова (2007); Н.Н. Спирин, Н.В. Пизова (2007) организация восстановительного лечения постинсультных пациентов остается на низком уровне и требует качественного улучшения и реорганизации. Поэтому необходимы действенные меры по поиску путей совершенствования реабилитации пациентов после инсульта (Гусев Е.И. и др., 2007; Луцкий М.А., 2007; Скворцова В.И., 2007; Hachinski V., 2007; Kaste M., 2007). Система реабилитации, основной целью которой является повышение качества жизни пациентов, в настоящее время нуждается в научно обоснованной реорганизации и обеспечении методологической базой (Реализация концепции модернизации системы здравоохранения Санкт-Петербурга в 2007 году, 2008).
Несмотря на огромные усилия мирового сообщества, направленные на борьбу с инсультом и его последствиями, а также имеющиеся существенные достижения в данной области, целый ряд вопросов до сих пор остается спорным и неясным и требует дальнейшего изучения. Так, достоверно неизвестно, какие именно, в какой последовательности, на какой стадии заболевания, в каком сочетании и количестве, с какой частотой и длительностью многочисленные немедикаментозные методы и медикаментозные средства следует считать наиболее эффективными для реабилитации больных, перенесших инсульт (Скворцова В.И. и др., 2002; Тахавиева Ф.В., 2004; Епифанов В.А., 2006). Эти обстоятельства и послужили стимулом к выполнению настоящего исследования.
Цель работы
Целью исследования является повышение эффективности и совершенствование реабилитации пациентов, перенесших инсульт.
Задачи исследования
1. Выявить наиболее эффективные параметры лечебной физической культуры (ЛФК) и средств адаптации к окружающей среде (эрготерапия) при реабилитации пациентов после инсульта: оптимальные методики, сроки начала, длительность проведения, частота и количество занятий.
2. Определить эффективность различных видов физиотерапевтического лечения (ФТЛ) для восстановления неврологических функций больных после инсульта: электростимуляции синусоидальными модулированными токами (СМТ), магнитотерапии, электрофореза, дарсонвализации, дециметроволновой терапии (ДМВ-терапия), светолечения, озокеритолечения, парафинолечения.
3. Исследовать влияние на восстановление двигательных и чувствительных функций пациентов после инсульта массажа, мягкой мануальной терапии (ММТ), иглорефлексотерапии (ИРТ) и выявить оптимальные сроки их начала, количество сеансов и курсов и длительность перерывов между ними.
4. Изучить влияние на восстановление речи, гнозиса и праксиса постинсультных пациентов сроков начала и длительности нейропсихологической реабилитации, количества, частоты и формы проведения логопедических занятий.
5. Проанализировать влияние различных методик психотерапевтической реабилитации на нормализацию психоэмоционального и функционального состояния больных после инсульта: убеждения, или рациональной психотерапии, внушения наяву, в состоянии естественного и гипнотического сна, метода Куэ, аутогенной тренировки, каузальной психотерапии, игровой психотерапии, поведенческой психотерапии, арт-терапии, катарсиса.
6. Оценить эффективность для реабилитации пациентов, перенесших инсульт, препаратов общего действия (антигипоксанты, антиоксиданты, препараты с нейротрансмиттерным, нейротрофическим и нейромодуляторным действием), препаратов патогенетического действия при ишемическом инсульте (ИИ) (вазоактивные препараты, средства гемодилюции, антиагреганты, антикоагулянты), препаратов патогенетического действия при геморрагическом инсульте (ГИ) (гемостатики, ингибиторы протеолитических ферментов), миорелаксантов и антидепрессантов и анксиолитиков.
7. Определить преимущества мультидисциплинарной бригады (МДБ) при проведении восстановительного лечения больных после инсульта.
8. Провести анализ современного состояния организации восстановительного лечения пациентов, перенесших инсульт.
9. Разработать основные направления, методы и средства повышения качества и эффективности восстановительного лечения больных после инсульта.
Научная новизна
В работе обобщены результаты многолетнего широкомасштабного исследования воздействия всех известных методов и видов реабилитации на восстановление пациентов, перенесших инсульт, их бытовую и социальную адаптацию и психоэмоциональное состояние.
Определены условия наиболее эффективного применения ЛФК и эрготерапии для восстановления пациентов после инсульта: оптимальные методики, сроки начала, длительность проведения, частота и количество занятий.
Установлены наиболее и наименее эффективные виды ФТЛ для восстановления неврологических функций пациентов, перенесших инсульт.
Выявлено влияние на восстановление двигательных и чувствительных функций постинсультных пациентов массажа, ММТ и ИРТ, а также условия наиболее эффективного их применения: оптимальные сроки начала, количество сеансов и курсов и длительность перерывов между ними.
Определено воздействие на восстановление высших мозговых функций (ВМФ) постинсультных пациентов нейропсихологической реабилитации, а также установлены оптимальные сроки начала и длительность проведения данного вида реабилитации, количество, частота и форма проведения логопедических занятий.
Выявлены высоко-, низко- и неэффективные методики психотерапии для нормализации как психоэмоционального, так и функционального состояния пациентов, перенесших инсульт.
Определена степень эффективности для реабилитации пациентов, перенесших инсульт, препаратов общего действия (антигипоксанты, антиоксиданты, препараты с нейротрансмиттерным, нейротрофическим и нейромодуляторным действием), препаратов патогенетического действия при ишемическом инсульте (вазоактивные препараты, средства гемодилюции, антиагреганты, антикоагулянты), препаратов патогенетического действия при геморрагическом инсульте (гемостатики, ингибиторы протеолитических ферментов), миорелаксантов и антидепрессантов и анксиолитиков.
Установлена выраженность эффективности восстановительного лечения в зависимости от применения мультидисциплинарного принципа ведения постинсультных пациентов.
Впервые по специально разработанным формулам рассчитаны коэффициенты эффективности (КЭ) эрготерапии, различных видов ФТЛ, психотерапевтических методик и лекарственных препаратов.
Теоретическая и практическая значимость
Разработана и рекомендована для практического внедрения долгосрочная программа комплексного развития восстановительного лечения постинсультных больных, которая направлена на совершенствование как общей организации реабилитации, так и отдельных ее видов, и для реализации которой даны практические рекомендации и предложены конкретные меры и мероприятия.
Результаты исследования выявляют наиболее и наименее эффективные виды и методы реабилитации, оптимальные особенности их применения на том или ином сроке заболевания, что способствует значительно более адекватному выбору реабилитационных пособий и позволяет осуществлять целенаправленное и высокоэффективное восстановительное лечение.
Основанный на результатах данного исследования более дифференцированный и обоснованный выбор методов и видов восстановительного лечения позволит более экономично подходить к различным вариантам реабилитации на разных сроках перенесенного инсульта.
Таким образом, результаты проведенной работы в значительной мере улучшат эффективность реабилитации и, как следствие, повысят степень восстановления нарушенных функций постинсультных пациентов, уровень их социальной и бытовой адаптации и соответственно качество жизни, а также позволят осуществлять управление динамикой здоровья населения.
Основные положения, выносимые на защиту
Для наиболее эффективного применения различных видов восстановительного лечения пациентов после инсульта необходим дифференцированный подход к их использованию.
Достоверно улучшает результаты реабилитации применение облегчающей/ингибирующей методики ЛФК и развивающей и компенсаторной стратегий эрготерапии, занятия которыми должны проводиться в течение шести месяцев после инсульта в необходимом количестве и с оптимальной частотой.
Необходим дифференцированный подход к назначению различных видов ФТЛ при реабилитации пациентов после инсульта. Электростимуляция СМТ, магнитотерапия, электрофорез с глазозатылочной локализацией электродов и озокеритотерапия достоверно повышают степень восстановления неврологических функций больных, перенесших инсульт.
Существенную роль в восстановлении двигательных и чувствительных функций пациентов после инсульта играют массаж, ММТ, ИРТ при условии назначения оптимального количества сеансов и курсов данных видов реабилитации с оптимальной длительностью перерывов между ними.
Правильно организованная нейропсихологическая реабилитация оказывает выраженное влияние на восстановление ВМФ постинсультных больных.
Существенную роль в улучшении как психоэмоционального, так и функционального состояния пациентов после инсульта играет применение психотерапевтических методик, наиболее эффективными из которых для реабилитации данной категории больных являются рациональная психотерапия, внушение наяву, самовнушение по методу Куэ и арт-терапия.
Медикаментозная реабилитация в случае дифференцированного подхода к ней улучшает результаты восстановительного лечения больных, перенесших инсульт. В рамках комплексного использования лекарственных средств при восстановлении пациентов после инсульта целесообразно использование препаратов с нейротрансмиттерным, нейротрофическим и нейромодуляторным действием, вазоактивных препаратов, средства гемодилюции, миорелаксантов и антидепрессантов и анксиолитиков.
Выраженное влияние на степень восстановления различных функций постинсультных больных оказывает мультидисциплинарный принцип ведения пациентов.
Современное состояние организации восстановительного лечения больных после инсульта требует ее дальнейшего совершенствования и реорганизации.
Предложенные мероприятия по совершенствованию реабилитации пациентов, перенесших инсульт, позволят улучшить как общую организацию реабилитационного лечения постинсультных пациентов, так и эффективность отдельных методов и видов восстановительной терапии.
Личное участие автора в исследовании
Все разделы работы выполнены лично автором. Автором сформулирована основная рабочая гипотеза и план исследования. Непосредственное обследование, лечение и реабилитация больных осуществлялось на всех этапах исследования. Анализ и статистическая обработка полученных данных, публикация результатов также осуществлена непосредственно автором.
Реализация результатов исследования
Полученные научные и практические результаты диссертации внедрены и использованы:
- при подготовке практических рекомендаций Комитета по здравоохранению Правительства Санкт-Петербурга;
- при подготовке медико-экономических стандартов восстановительного лечения Комитета по здравоохранению Правительства Санкт-Петербурга;
- при организации работы центра восстановительного лечения неврологических больных городской больницы № 38 им. Н. А. Семашко;
- при создании и организации работы восстановительного центра больных, перенесших инсульт, на базе Санкт-Петербургского Дома-пансионата ветеранов науки Российской академии наук;
- при организации службы комплексного восстановительного лечения в Пушкинском районе Санкт-Петербурга;
- при организации амбулаторной реабилитационной службы в Пушкинском районе Санкт-Петербурга;
- в учебном процессе кафедры неврологии СПбГМУ им. акад. И.П.Павлова;
- в рабочем процессе клиники неврологии СПбГМУ им. акад. И.П.Павлова.
Апробация работы
Основные результаты работы были представлены на национальных и международных конгрессах, конференциях и симпозиумах: на республиканской научно-практической конференции терапевтов и неврологов (Сыктывкар, 2001); на областной научно-практической конференции терапевтов и неврологов (Калининград, 2002); на областной научно-практической конференции «Актуальные вопросы неврологии» (Мурманск, 2003); на городской научно-практической конференции неврологов, нейрохирургов и терапевтов (Архангельск, 2003); на международной научной конференции «III Кирилло-мефодиевские чтения» (СПб, Луга, 2003); на областной научно-практической конференции терапевтов (Псков, 2004); на научно-практической конференции «Совершенствование экспертизы временной нетрудоспособности. Роль восстановительного лечения в снижении нетрудоспособности и реабилитации инвалидов» (СПб, 2004); на международной научно-практической конференции неврологов и нейропсихологов России и Великобритании (СПб, 2005); на научно-практической конференции врачей-неврологов Северо-Западного региона России, посвященной 10-летию Санкт-Петербургского ангионеврологического центра (СПб, 2006); на научно-практической конференции «Сосудистые заболевания головного мозга. Современные методы лечения» (СПб, 2006); на XI Российском Национальном Конгрессе «Человек и его здоровье» (СПб, 2006); на V международной научно-практической конференции «Восстановительная медицина и эрготерапия в Северо-Западном регионе» (СПб, 2006); на конференции «Сосудистые заболевания нервной системы у блокадников, лиц пожилого и старческого возраста» (СПб, 2006); на Всероссийской научно-практической конференции с международным участием «Актуальные вопросы нейрососудистой реабилитации» (СПб, Зеленогорск, 2007); на II Российском Международном Конгрессе «Цереброваскулярная патология и инсульт» (СПб, 2007); на Всероссийской Юбилейной научно-практической конференции с международным участием «Актуальные проблемы психиатрии и неврологии» (СПб, 2007); на XII Российском Национальном Конгрессе «Человек и его здоровье» (СПб, 2007); на городской научно-практической конференции «Тактика совместного ведения кардиологических больных с неврологической патологией. Взгляд кардиолога и невролога» (Нижний Новгород, 2008); на заседании областного общества терапевтов (Калининград, 2008).
По теме диссертации опубликовано 53 работы, из них в журналах, рекомендованных ВАК, – 20; 1 публикация являются главой в рецензируемой монографии, 2 публикации – разделами в рецензируемом справочнике.
Структура и объем диссертации
Диссертация изложена на 236 страницах машинописного текста и состоит из введения, обзора научной литературы, материала и методов исследования, главы, посвященной принципам реабилитации, соблюдаемым при проведении настоящего исследования, четырех глав, отражающих результаты исследования с обсуждением, заключения, выводов, практических рекомендаций и приложений. Диссертация содержит 87 таблиц, 20 рисунков, 15 приложений. Библиографический список включает 708 источников, из них 353 – на русском и 355 – на иностранных языках.
СОДЕРЖАНИЕ ДИССЕРТАЦИОННОГО ИССЛЕДОВАНИЯ
Общая характеристика больных, методов исследования и лечения
Настоящая работа проводилась в двух направлениях. В общей сложности проанализировано восстановительное лечение 9338 пациентов после инсульта.
Организация исследования влияния различных видов и мультидисциплинарного принципа восстановительного лечения на эффективность реабилитации. За период с 1998 года по 2008 год собственные наблюдения составили 5173 пациента, которые перенесли мозговой инсульт. Базой для проведения настоящего исследования явилась ГУЗ «Городская больница №38 имени Н.А. Семашко», Санкт-Петербург. 4432 пациентов перенесли ИИ и 741 – ГИ. Средний возраст 2873 женщин и 2300 мужчин составил 65,3 года (от 29 до 86 лет).
Оценка степени инвалидизации и эффективности восстановительного лечения. Нарушение и восстановление неврологических функций определялись при помощи шкал Бартел (Machoney F., Barthel D., 1965), Линдмарка (Lindmark B., 1988) и Скандинавской (Scandinavian Stroke Study Group, 1985). Соответственно полученным результатам оценивали восстановление функций: отсутствие восстановления – среднее арифметическое количество баллов, набранное по трем перечисленным шкалам, составляло менее 30% от их максимального количества; минимальное – 30–49%; удовлетворительное – 50–74%; достаточное – 75–94% и полное – более 94%. Уровень бытовой и социальной адаптации определялся по шкале самооценки бытовых возможностей Мертон и Саттон (Kwantabisa N., 1999). Для оценки спастичности использовалась шкала Ашворта (Ashworth B., 1964), влияния лечения на силу мышц – тест на пройденное расстояние при ходьбе по ровной горизонтальной поверхности в течение двух минут. Для оценки психоэмоционального состояния использовались опросник Бэка (House A., Dennis M., Hawton K. et al., 1989) и шкала самооценки депрессии Уэйкфилда (Hickie I., Lloyd A., Wakefield D. et al., 1990), на основании которых определялось среднее значение распространенности депрессии. Степень выраженности депрессии определялась с помощью опросника Бэка. Нарушение и восстановление ВМФ оценивались с помощью шкалы оценки функции речи, основанной на полушарной шкале инсультов (Adams H.P. Jr., 1991), и шкалы оценки функций гнозиса и праксиса (Густов А.В., Мельникова Т.В., Гузанова Е.В., 2005). Кроме того, по разработанным формулам были рассчитаны коэффициенты эффективности различных видов и методов реабилитации.
Сроки оценки степени восстановления. Выраженность нарушений оценивалась перед началом восстановительного лечения. Степень восстановления при анализе стационарной реабилитации определялась после окончания курса лечения, амбулаторной, а также способность к трудовой деятельности – через 12 месяцев после инсульта, анализ эффективности препаратов общего действия и патогенетической терапии ИИ за исключением антитромботических средств – через 2 и 12 месяцев; антитромботических средств – через 6 месяцев; препаратов патогенетической терапии ГИ – через 2 месяца; миорелаксантов, антидепрессантов, анксиолитиков – через 12 месяцев.
Критерии включения пациентов в исследование. Анализ ЛФК, эрготерапии, ФТЛ, массажа, ММТ, ИРТ, психотерапевтической и медикаментозной реабилитации – степень нарушения неврологических функций (для стационарной реабилитации – 30% и менее от максимального количества баллов по шкалам Бартел, Линдмарка, Скандинавской, амбулаторной – 40% и менее). Анализ нейропсихологической реабилитации – степень нарушения речи (для стационарной – 15 и более баллов по шкале оценки функции речи, амбулаторной – более 10-ти; гнозиса – 8 и более баллов, более 5-ти соответственно по шкале оценки функций гнозиса и праксиса; праксиса – 4 и более, более 2-х соответственно). Дополнительные критерии: анализ эрготерапии, миорелаксантов, антидепрессантов и анксиолитиков, деятельности МДБ – степень бытовой адаптации (для стационарной реабилитации – 30 и менее баллов по шкале Мертон и Саттон, амбулаторной – 40 и менее); эрготерапии и деятельности МДБ – неспособность к трудовой деятельности и зависимость при выполнении бытовых навыков; ИРТ – степень спастичности (0 или 1 балл по шкале Ашворта), миорелаксантов – степень спастичности (3 или 4 балла по шкале Ашворта) и расстояние, проходимое пациентом в течение двух минут (не более 20 м); психотерапевтической реабилитации, антидепрессантов и анксиолитиков – наличие депрессии.
Представители всех групп исследования были сопоставимы по возрасту, полу, степени нарушения неврологических функций, уровню бытовой адаптации, психоэмоциональному состоянию и проводимым видам и методам восстановительного лечения (matched-controled). Для проведения анализа физической, нейропсихологической, психотерапевтической, а также мультидисциплинарной реабилитации подбор пациентов осуществлялся из несвязанных друг с другом групп, которые, в свою очередь, в рамках исследования каждого из перечисленных видов реабилитации составляли перекрещивающиеся по принципу случайной выборки группы. Пример стандартизации исследуемых групп, проведенной по различным показателям сопоставимости, представлен в табл. 1.
Исследование ЛФК. 900 стационарных [459 женщин, 441 мужчина; средний возраст – 63,4 (от 34 до 79 лет)]; 450 амбулаторных больных [237 женщин, 213 мужчин; средний возраст – 64,1 (от 36 до 80 лет)]. Характеристики амбулаторных больных группы сравнения – средний возраст 226 женщин, 224 мужчин – 62,7 (от 33 до 78 лет). Группы исследования:
- влияние сроков начала занятий (16-30 дни инсульта, 2-3-й, 4-6-й, спустя 6 месяцев): 4 группы по 173 больных ИИ, 4 группы по 52 больных ГИ);
- сравнительная характеристика эффективности различных методик (облегчающая/ингибирующая, функциональная) – 2 группы по 450 человек.
- влияние количества занятий в стационаре (10 и менее, 11-20, 21-30, 31 и более занятий) – 4 группы по 225 человек;
- влияние частоты занятий в стационаре (через день, 1, 2, 3 раза в день) – 4 группы по 225 человек;
- влияние амбулаторных/домашних занятий – 2 группы по 450 человек (группа №1 – проходили ЛФК, группа №2 – не проходили);
- влияние продолжительности курса амбулаторных/домашних занятий (1, 2-3, 4-6 месяцев) – 3 группы по 150 человек;
- влияние частоты амбулаторных/домашних занятий (2 раза в месяц, 1, 2 раза в неделю, через день) – 4 группы по 112 человек.
Таблица 1
Анализ влияния сроков начала ЛФК на восстановление функций после ИИ
| Показатель | 16-30 дни (группа 1) | 1-2 месяцы (группа 2) | 4-6 месяцы (группа 3) | > 6 месяцев (группа 4) | |
| Пол (1) | Ж.52,0%(90) М.48,0%(83) | Ж.54,3%(94) М.45,7%(79) | Ж.52,0%(90) М.48,0%(83) | Ж.50,8%(88) М.49,2%(85) | |
| Возраст (средний) (2) | 63,5 | 60,3 | 64,9 | 60,7 | |
| Состояние неврологических функций (средний % от максимального восстановления)(3) | 22,5% | 20,5% | 19,1% | 26,7% | |
| Распространенность депрессии (4) | 78,6% (136) | 77,3% (134) | 70,4% (122) | 69,8% (121) | |
| Методика ЛФК (5) | Облегчающая | 49,7% (86) | 50,3% (87) | 49,7% (86) | 50,3% (87) |
| Функциональная | 50,3% (87) | 49,7% (86) | 50,3% (87) | 49,7% (86) | |
| Проходившие эрготерапию (6) | 21,4% (37) | 24,3% (42) | 23,7% (41) | 26,6% (46) | |
| Проходившие ФТЛ (7) | 26,0% (45) | 23,1% (40) | 26,6% (46) | 24,3% (42) | |
| Проходившие массаж (8) | 49,7% (86) | 54,0% (95) | 54,9% (95) | 55,5% (96) | |
| Проходившие ММТ (9) | 0,0% | 0,0% | 0,0% | 0,0% | |
| Проходившие ИРТ (10) | 0,0% | 0,0% | 0,0% | 0,0% | |
| Проходившие психотерапию (11) | 11,6% (20) | 16,2% (28) | 18,5% (32) | 24,3% (42) | |
| Получавшие препараты общего действия (12) | 63,6% (110) | 63,0% (109) | 57,8% (100) | 56,1% (97) | |
| Получавшие препараты патогенетического действия (13) | 96,5% (167) | 98,3% (170) | 98,3% (170) | 100,0% (173) | |
| Получавшие миорелаксанты (14) | 22,0% (38) | 22,5% (39) | 27,8% (48) | 30,6% (53) | |
| Получавшие антидепрессанты и анксиолитики (15) | 39,3% (68) | 41,0% (71) | 48,0% (83) | 43,4% (75) | |
П р и м е ч а н и е. В графах, где представлены пациенты, отражены % и абсолютное число.
| Группы сравнения | №1 - №2 | №1 - №3 | №1 - №4 | №2 - №3 | №2- №4 | №3 - №4 |
| р (1) | 0,667 | 1,000 | 0,830 | 0,667 | 0,518 | 0,830 |
| р (2) | 0,451 | 0,787 | 0,512 | 0,112 | 0,965 | 0,225 |
| р (3) | 0,671 | 0,351 | 0,225 | 0,787 | 0,101 | 0,090 |
| р (4) | 0,795 | 0,084 | 0,065 | 0,141 | 0,112 | 0,906 |
| р (5) | 0,914 | 1,000 | 0,914 | 0,914 | 1,000 | 0,914 |
| р (6) | 0,522 | 0,607 | 0,257 | 0,900 | 0,621 | 0,536 |
| р (7) | 0,532 | 0,903 | 0,710 | 0,455 | 0,800 | 0,621 |
| р (8) | 0,333 | 0,333 | 0,282 | 1,000 | 0,914 | 1,000 |
| р (9) | - | - | - | - | - | - |
| р (10) | - | - | - | - | - | - |
| р (11) | 0,213 | 0,071 | 0,002 | 0,570 | 0,061 | 0,190 |
| р (12) | 0,911 | 0,271 | 0,154 | 0,740 | 0.189 | 0,745 |
| р (13) | 0,311 | 0,311 | 0,030 | 1,000 | 0,248 | 0,248 |
| р (14) | 0,897 | 0,214 | 0,067 | 0,265 | 0,088 | 0,554 |
| р (15) | 0,742 | 0,104 | 0,445 | 0,194 | 0,663 | 0,338 |
Исследование эрготерапии. 876 стационарных пациентов [466 женщин, 410 мужчин; средний возраст – 66,8 (от 35 до 82 лет)]; 438 амбулаторных [229 женщин, 209 мужчин; средний возраст – 65,0 (от 33 до 80 лет)]. Демографические характеристики больных групп сравнения: средний возраст 481 женщины и 395 мужчин – 65,7 (от 33 до 83 лет) (при анализе стационарной реабилитации); средний возраст 233 женщин и 205 мужчин – 66,0 (от 35 до 81 года) (при анализе амбулаторной). При проведении эрготерапии использовался комплекс средств адаптации к окружающей среде, которые воздействуют на физические и психические нарушения путем специальных активизирующих упражнений с привлечением развивающей и компенсаторной стратегий. Группы исследования:
- влияние эрготерапии в стационаре – 2 группы по 876 человек (группа №1 – проходили эрготерапию, группа №2 – не проходили);
- влияние количества занятий в стационаре (10 и менее, 11-20, 21-30, 31 и более занятий) – 4 группы по 219 человек;
- влияние частоты занятий в стационаре (через 2 дня, через день, ежедневно) – 3 группы по 292 человека;
- влияние амбулаторных/домашних занятий – 2 группы по 438 человек (группа №1 – проходили эрготерапию, группа №2 – не проходили);
- влияние продолжительности курса амбулаторных/домашних занятий (1, 2-3, 4-6 месяцев) – 3 группы по 146 человек;
- влияние частоты амбулаторных/домашних занятий (1, 2 раза в месяц, 1, 2 раза в неделею) – 4 группы по 109 человек.
Кроме общей оценки рассчитаны КЭ эрготерапии по формуле
 , (1)
, (1)где Э/Т – эрготерапия.
Исследование ФТЛ. 688 пациентов (376 женщин и 312 мужчин). Средний возраст – 69,7 (от 36 до 80 лет). Демографические характеристики больных группы сравнения: средний возраст 370 женщин и 318 мужчин – 67,2 (от 33 до 80 лет). Анализировалось влияние электростимуляции СМТ, магнитотерапии, электрофореза, дарсонвализации, ДМВ-терапии, свето-, озокерито-, парафинолечения. Применялись следующие схемы ФТЛ.
Электростимуляция СМТ: характеристики: переменный режим, частота – 150–100 Гц, глубина модуляции – 75%, длительность посылок и пауз – по 2–3 секунды, сила тока – 30–40 мА; локализация: антагонисты спастичных мышц: 1 поле – надостная мышца – латеральное брюшко дельтовидной мышцы, 2 поле – дельтовидная мышца – трехглавая мышца плеча, 3 поле – локтевой разгибатель пальцев – общий разгибатель пальцев, 4 поле – четырехглавая мышца бедра – место перехода мышцы в сухожилие, 5 поле – малоберцовый нерв – передняя большеберцовая мышца; рецептура: продолжительность воздействия на одно поле – по 2–3 минуты 3 раза с интервалом в 1 минуту, курс лечения – 20 процедур ежедневно.
Магнитотерапия: характеристики: синусоидальный ток частотой 700 и 1000 Гц, модулированный непрерывным и прерывистым режимами, соотношение посылок и пауз – 2 и 2 секунды, индукция регулировалась четырьмя ступенями, достигая 1,5 – 2,5 мТл; локализация: сочетанное воздействие на конечности (импульсный режим) и на позвоночник (непрерывный режим); рецептура: продолжительность воздействия на одно поле составляла 10–20 минут, курс лечения – 20 процедур ежедневно.
Электрофорез: изолированное использование двух локализаций электродов: глазозатылочная и воротниковая; характеристики: глазозатылочная – сила тока – 3–4 мА, воротниковая – плотность тока – 0,01 мА/см²; рецептура: глазозатылочная: продолжительность воздействия – 15–20 минут, курс лечения – 20 процедур ежедневно, воротниковая: продолжительность – 10–15 минут, курс лечения – 20 процедур ежедневно; используемые препараты: папаверин, эуфиллин, калия бромид + магния сульфат.
Дарсонвализация: совместное использование двух чередующихся локализаций: 1) голова и воротниковая зона; 2) конечности; рецептура: продолжительность – 3–5 минут, курс лечения – 20 процедур ежедневно.
ДМВ-терапия: изолированное использование двух локализаций электродов: воротниковая и конечности; характеристики: воротниковая: прямоугольный излучатель, зазор – 3–4 см, мощность – 20–30 Вт, конечности: цилиндрический излучатель, зазор – 3–4 см, мощность – 20–30 Вт; рецептура: воротниковая: продолжительность воздействия – 10–15 минут, курс лечения – 15–20 процедур ежедневно; конечности: продолжительность – 7–10 минут, курс – 15–20 процедур ежедневно.
Светолечение: локализация – конечности; характеристики – одновременное сочетание видимого и инфракрасного излучений; рецептура: продолжительность – 20–30 минут, курс лечения – 20 процедур ежедневно.
Парафинотерапия: локализация – конечности; температура – 48–52ºС; продолжительность – 20–30 минут, курс лечения – 15–20 процедур ежедневно.
Озокеритотерапия: локализация – конечности, температура – 46–48ºС; продолжительность – 20-30 минут, курс лечения – 15–20 процедур ежедневно.
Группы исследования:
- влияние ФТЛ в целом – 2 группы по 688 человек (группа №1 – проходили ФТЛ, группа №2 – не проходили);
- сравнительная характеристика разных методов ФТЛ – 8 групп по 86 человек;
- сравнительная характеристика различных локализаций электрофореза (глазозатылочная, воротниковая) – 2 группы по 43 человека;
- сравнительная характеристика различных локализаций ДМВ-терапии (воротниковая, конечности) – 2 группы по 43 человека.
Кроме общей оценки эффективности рассчитаны КЭ ФТЛ по формуле
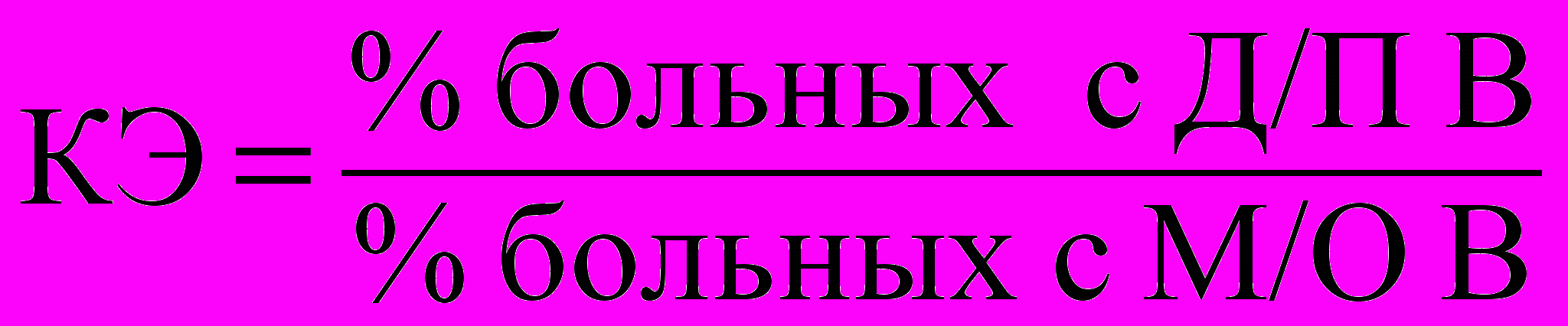 , (2)
, (2)где Д/П – достаточное и полное; М/О – минимальное и отсутствие; В – восстановление неврологических функций.
Согласно КЭ методы ФТЛ разделены на группы: очень эффективные (КЭ более 10,0); высокоэффективные (5,1–10,0); условно эффективные (1,0–5,0) и неэффективные (менее 1,0).
Исследование массажа у больных с нарушенными двигательными и чувствительными функциями. 312 стационарных пациентов [170 женщин и 142 мужчины; средний возраст – 62,2 (от 33 до 77 лет)]. Демографические характеристики больных группы сравнения – средний возраст 182 женщин и 130 мужчин – 61,9 (от 30 до 80 лет). 312 амбулаторных пациентов [164 женщины и 148 мужчин; средний возраст – 64,5 (от 36 до 75 лет)]. Использовался классический и сегментарный массаж. Группы исследования:
- влияние массажа в целом – 2 группы по 312 человек (группа №1 – проходили массаж, группа №2 – не проходили);
- влияние сроков начала массажа (16-30 дни инсульта, 2-3-й, 4-6-й месяцы, спустя 6 месяцев): 4 группы по 58 больных ИИ, 4 группы по 20 больных ГИ;
- влияние количества сеансов в стационаре (7, 10,15, 20 и более сеансов) – 4 группы по 78 человек;
- влияние количества амбулаторных/домашних курсов, проводимых в течение года после инсульта (1, 2, 3, 4 курса), – 4 группы по 78 человек.
Исследование ММТ. 476 стационарных пациентов [281 женщина и 195 мужчин), средний возраст – 58,8 (от 29 до 75 лет). Демографические характеристики больных группы сравнения: средний возраст 270 женщин и 206 мужчин – 63,2 (от 31 до 80 лет). 474 амбулаторных пациента [255 женщин и 219 мужчин; средний возраст – 62,5 лет (от 34 до 75 лет)]. Использовались мягкотканные, мышечно-энергетические, фасциальные и краниосакральные техники и методика стрейн-контрстрейна. Группы исследования:
- влияние ММТ в целом – 2 группы по 476 человек (группа №1 – проходили ММТ, группа №2 – не проходили);
- влияние сроков начала ММТ (16-30 дни инсульта, 2-3-й, 4-6-й месяцы, спустя 6 месяцев): 4 группы по 91 пациенту ИИ, 4 группы по 28 пациентов ГИ;
- влияние количества курсов ММТ, проводимых в течение года после инсульта (1, 2, 3 курса), – 3 группы по 158 человек.
Исследование ИРТ у больных с нарушенными двигательными и чувствительными функциями. 236 пациентов [140 женщин, 96 мужчин), средний возраст – 59,9 (от 34 до 77 лет)]. Демографические характеристики больных в группе сравнения – средний возраст 151 женщины и 85 мужчин – 60,7 (от 36 до 78 лет). 236 амбулаторных пациентов [127 женщин, 109 мужчин; средний возраст – 61,3 лет (от 33 до 76 лет)]. Использован второй вариант возбуждающего метода на пораженной стороне ежедневно, на здоровой – через каждые три дня. Группы исследования:
- влияние ИРТ в целом – 2 группы по 236 человек (группа №1 – проходили ИРТ, группа №2 – не проходили);
- влияние сроков начала ИРТ (16-30 дни инсульта, 2-3-й, 4-6-й месяцы, спустя 6 месяцев): 4 группы по 42 больных ИИ, 4 группы по 17 больных ГИ;
- влияние количества курсов, проводимых в течение года после инсульта (1, 2, 3, 4, 5, 6 курсов), – 6 групп по 39 человек;
- влияние длительности перерывов между курсами (1, 2, 3, 4 недели) – 4 группы по 59 человек.
Исследование нейропсихологической реабилитации. 778 стационарных [464 женщины, 314 мужчин, средний возраст – 60,5 (35–78 лет)], из них: 510 – с афазией, 156 – с агнозией, 112 – с апраксией; 409 амбулаторных пациентов [218 женщин, 191 мужчина; средний возраст – 63,4 (36–81 год)], из них: 275 – с афазией, 78 – с агнозией, 56 – с апраксией. Основные демографические характеристики амбулаторных больных группы сравнения – средний возраст 222 женщин и 187 мужчин – 65,9 (36–83 года). Группы исследования:
- влияние сроков начала (16-30 дни инсульта, 2-3-й, 4-6-й месяцы, спустя 6 месяцев): 4 группы по 127 больных с афазией, 4 группы по 39 больных с агнозией, 4 группы по 28 больных с апраксией;
- влияние количества занятий в стационаре (5 и менее, 6-10, 11-20, 21 и более занятий): 4 группы по 127 больных с афазией, 4 группы по 39 больных с агнозией, 4 группы по 28 больных с апраксией;
- влияние частоты занятий в стационаре (через день, 2, 1 раз в неделю, 1 раз в 2 недели): 4 группы по 127 больных с афазией, 4 группы по 39 больных с агнозией, 4 группы по 28 больных с апраксией;
- влияние формы занятий в стационаре (индивидуальная, групповая, индивидуально-групповая): 3 группы по 170 больных с афазией, 3 группы по 52 больных с агнозией, 3 группы по 37 больных с апраксией;
- влияние самостоятельной работы пациентов в стационаре (регулярная, нерегулярная, отсутствие): 3 группы по 170 пациентов с афазией, 3 группы по 52 пациента с агнозией, 3 группы по 37 пациентов с апраксией;
- влияние амбулаторной/домашней нейропсихологической реабилитации: 2 группы по 275 больных с афазией, 2 группы по 78 больных с агнозией, 2 группы по 56 больных с апраксией (группа №1 – проходили реабилитацию, группа №2 – не проходили);
- влияние продолжительности амбулаторной/домашней реабилитации (1-3, 4-6, 7-12 месяцев): 3 группы по 91 пациенту с афазией, 3 группы по 26 пациентов с агнозией, 3 группы по 18 пациентов с апраксией;
- влияние частоты амбулаторных/домашних занятий (1, 2, 3 раза в неделю): 3 группы по 91 пациенту с афазией, 3 группы по 26 пациентов с агнозией, 3 группы по 18 пациентов с апраксией;
- влияние психоэмоционального состояния: при афазии – 343 пациента с депрессией и 167 – без депрессии; при агнозии – 101 и 55 пациентов соответственно; при апраксии – 73 и 39 пациентов соответственно.
Исследование психотерапевтической реабилитации. Анализировали влияние депрессии на степень восстановления 1000 пациентов (601 женщина и 399 мужчин). Средний возраст – 65,6 (от 30 до 85 лет). Демографические характеристики больных группы сравнения: средний возраст 571 женщины и 429 мужчин – 63,8 (от 29 до 84 лет). Группы исследования:
- влияние депрессии на восстановление пациентов – 2 группы по 1000 человек (группа №1 – наличие депрессии, группа №2 – отсутствие депрессии);
- влияние степени депрессии на восстановление пациентов: 3 группы (307 пациентов – легкая, 106 –средняя, 587 – тяжелая).
Анализировалось влияние убеждения (рациональной психотерапии), внушения наяву, в состоянии естественного и гипнотического сна, метода Куэ, аутогенной тренировки, каузальной, игровой, поведенческой психотерапии, арт-терапии и катарсиса у 407 пациентов (226 женщин и 181 мужчина), средний возраст которых составил 63,7 года (от 34 до 81 лет). Группы исследования: сравнительная характеристика эффективности методик психотерапии – 11 групп по 37 человек.
Кроме общей оценки рассчитаны КЭ методик психотерапии по формулам:
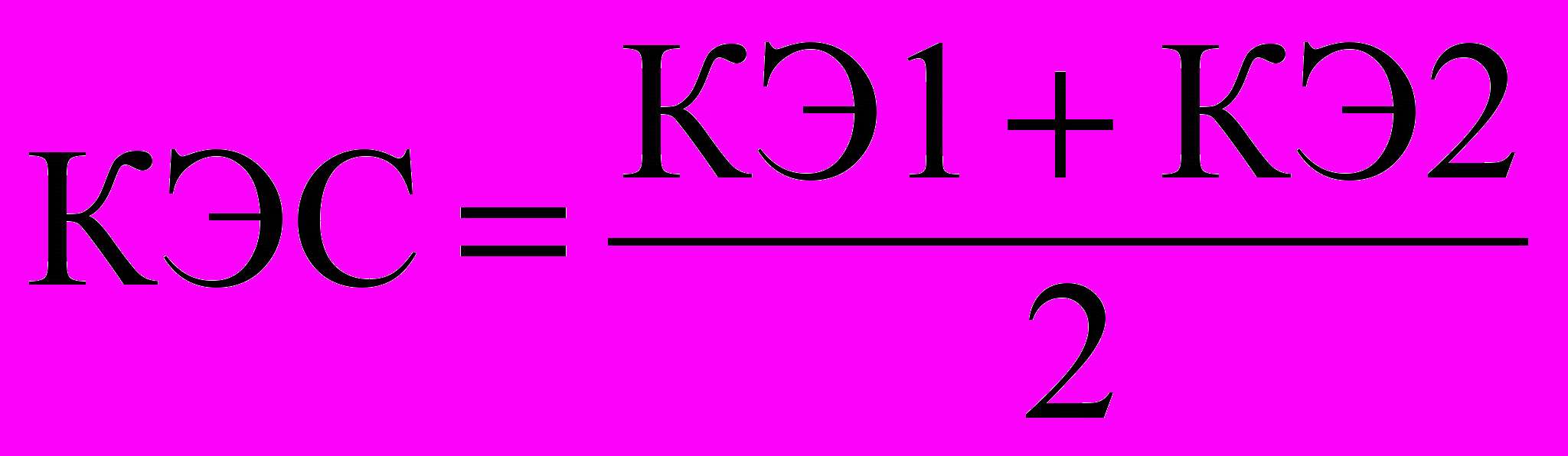 ; (3)
; (3)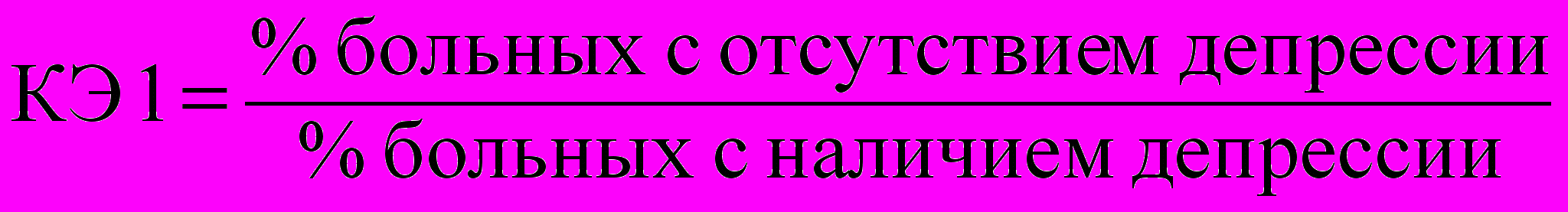 ; (4)
; (4)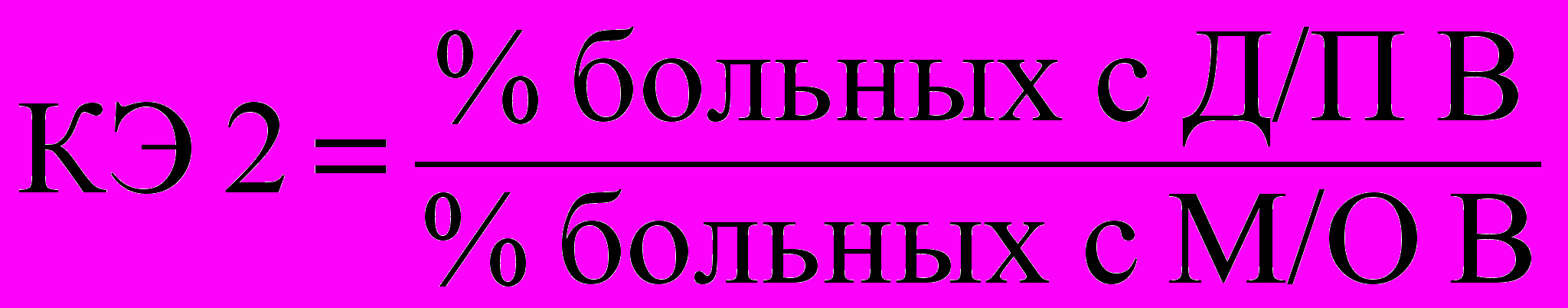 , (5)
, (5)где КЭС – коэффициент эффективности средний; КЭ1 – воздействие на психоэмоциональное состояние; КЭ2 – воздействие на восстановление неврологических функций; Д/П – достаточное и полное; М/О – минимальное и отсутствие; В – восстановление функций.
Согласно КЭ методики психотерапии разделены на группы:
- влияние на психоэмоциональное состояние: очень эффективные (КЭ более 3,0); высокоэффективные (2,6–3,0); достаточно эффективные (2,1–2,5); условно эффективные (1,6–2,0); неэффективные (1,0–1,5); отрицательные (менее 1,0);
- влияние на восстановление функций: очень эффективные (КЭ более 25,0); высокоэффективные (10,1–25,0); достаточно эффективные (5,1–10,0); условно эффективные (2,6–5,0); неэффективные (1,0–2,5); отрицательные (менее 1,0);
- средний обобщающий КЭ: очень эффективные (КЭ более 11,0); высокоэффективные (8,1–11,0); достаточно эффективные (5,1–8,0); условно эффективные (2,1–5,0); неэффективные (1,0–2,0); отрицательные (менее 1,0).
Исследование медикаментозной реабилитации. 3035 больных (1736 женщин и 1299 мужчин). Средний возраст – 67,2 (от 30 до 86 лет). 2660 пациентов перенесли ИИ, 375 – ГИ.
Анализировалось влияние препаратов общего действия; патогенетической терапии ИИ; патогенетической терапии ГИ; миорелаксантов; антидепрессантов и анксиолитиков. Соответственно получаемым препаратам пациенты ИИ были разделены на 38 групп по 70 человек, больные ГИ – на 15 групп по 25 человек. Наряду с одним из исследуемых препаратов пациенты получали препараты, поддерживающие витальные функции, а также при ИИ – один из антиагретантов (аспирин, кардиомагнил, курантил или плавикс).
Препараты общего действия и патогенетической терапии назначались пациентам в течение 1–2-го, 5–6-го и 10–11-го месяцев заболевания за исключением антиаггрегантов и антикоагулянтов (со 2-го месяца инсульта) и патогенетических препаратов ГИ (в течение острой стадии), миорелаксанты, антидепрессанты и анксиолитики назначались через 6 месяцев после инсульта. Схемы и дозы исследуемых препаратов были следующими.
Препараты общего действия:
* пиридоксилат – ежедневно по 1 мл 5% раствора внутримышечно (в/м) №30;
* танакан (гинкго билоба) – по 40 мг 4 раза в сутки в течение 1,5 месяцев;
* энцефабол (пиритинол) – по 200 мг 3 раза в сутки в течение 1,5 месяцев;
* аевит – ежедневно по 1 мл в/м № 30;
* токоферол (токоферола ацетат) – ежедневно по 1 мл 5% раствора в/м №30;
* актовегин – ежедневно по 10 мл (400 мг) внутривенно (в/в) №20;
* берлитион (тиоктовая кислота) – ежедневно по 24 мл (600 мг) в/в №20;
* глиатилин (холин альфосцерат) – ежедневно по 1 г в/в №21;
* глицин – по 300 мг 3 раза в сутки сублингвально в течение 1,5 месяцев;
* кронассиал – ежедневно по 100 мг в/в №20;
* церебролизин – ежедневно по 10 мл (2,152 г) в/в №20;
Препараты патогенетического действия при ИИ:
* вазобрал – по 2 мл 2 раза в сутки перорально в течение 1,5 месяцев;
* инстенон – ежедневно по 2 мл в/в №20;
* кавинтон (винпоцетин) – ежедневно по 2 мл (10 мг) в/в №20;
* сермион (ницерголин) – ежедневно по 4 мг в/в №20;
* трентал (пентоксифиллин) – ежедневно по 10 мл (200 мг) в/в №20;
* стугерон (циннаризин) – по 25 мг 3 раза в сутки в течение 1,5 месяцев;
* эуфиллин – ежедневно по 10 мл 2,4% раствора в/в №20;
* реополиглюкин – ежедневно по 200 мл в/в №10;
* аспирин (ацетилсалициловая кислота) – по 100 мг в сутки в течение 3-х месяцев;
* кардиомагнил (ацетилсалициловая кислота, магния гидроксид) – по 75 мг в сутки в течение 3 месяцев;
* курантил (дипиридамол) – по 75 мг 3 раза в сутки в течение 3-х месяцев;
* плавикс (клопидогрел) – по 75 мг в сутки в течение 3-х месяцев;
* тиклид (тиклопидин) – по 250 мг 2 раза в сутки в течение 3-х месяцев;
* варфарин – начальная доза – 2,5 мг в сутки; затем подбор дозы с учетом индивидуальной реакции свертывания крови (значение МНО) в течение 3-х месяцев.
Препараты патогенетического действия при ГИ:
* гемофобин – по 5 мл 3 раза в сутки в/м в течение двух недель;
* ε-аминокапроновая кислота – по 100 мл 5% раствора в/в 2 раза в сутки в течение 10-ти дней;
* дицинон (этамзилат) – по 2 мл (250 мг) в/в 4 раза в сутки в течение семи дней;
* гордокс (апротинин) – начальная доза – 50000 ЕД в/в; затем – по 10000-30000 ЕД 1 или 2 раза в сутки в зависимости от степени снижения фибринолитического потенциала в течение 5-ти дней.
Миорелаксанты (терапия начиналась с титрации дозы, представленные схемы и дозы варьировались в зависимости от индивидуальной реакции):
* баклофен: начальная доза – 15 мг в сутки, каждый 3-й день – увеличение суточной дозы на 10 мг; максимальная суточная доза – 75 мг (в течение двух месяцев); постепенное уменьшение дозы до 30 мг в сутки (каждый 3-й день – на 10 мг);
* дантролен (дантриум): начальная доза – 25 мг в сутки; каждый 3-й день – увеличение суточной дозы на 25 мг; максимальная суточная доза – 150 мг (в течение двух месяцев); постепенное уменьшение дозы до 50мг в сутки (каждый 3-й день – на 25 мг);
* мидокалм (толперизон): начальная доза – 100 мг в сутки; каждый 3-й день – увеличение суточной дозы на 100 мг; максимальная суточная доза – 900 мг (в течение двух месяцев); постепенное уменьшение дозы до 300 мг в сутки (каждый 3-й день – на 100 мг);
* сирдалуд (тизанидин): начальная доза – 4 мг в сутки; каждый 3-й день – увеличение суточной дозы на 2 мг; максимальная суточная доза – 24 мг (в течение двух месяцев); постепенное уменьшение дозы до 6 мг в сутки (каждый 3-й день – на 2 мг).
Антидепрессанты и анксиолитики:
* стимулотон (сертралин): начальная доза – 25 мг в сутки в течение четырех дней; 50 мг в сутки в течение 14-ти дней; 100 мг в сутки в течение 30-ти дней;
* триттико (тразодон): начальная доза – 50 мг в сутки, каждый 3-й день – увеличение суточной дозы на 50 мг; максимальная суточная доза – 350 мг (в течение трех дней); постепенное уменьшение дозы до 50 мг в сутки (каждый день – на 50 мг); поддерживающая суточная доза – 50 мг в течение 10-ти дней;
* амитриптилин: начальная доза – 25 мг/сутки; каждый 3-й день – увеличение суточной дозы на 25 мг; максимальная суточная доза – 200 мг (в течение 14-ти дней); постепенное уменьшение дозы до 50-100 мг/сутки (каждый 3-й день – на 50 мг); поддерживающая суточная доза – 50-100 мг в течение двух месяцев;
* синекван (доксепин): начальная доза – 75 мг/сутки; каждый 7-й день – увеличение суточной дозы на 75 мг; максимальная суточная доза – 300 мг (в течение семи дней); постепенное уменьшение дозы до 150 мг/сутки (каждый 7-й день – на 75 мг); поддерживающая доза – 150 мг/сутки в течение 10-ти дней;
* коаксил (тианептин): по 12,5 мг 3 раза в сутки в течение 45-ти дней;
* людиомил (мапротилин): начальная доза – 25 мг/сутки; каждый 3-й день – увеличение суточной дозы на 25 мг; максимальная суточная доза – 100 мг (в течение 14-ти дней); поддерживающая доза – 75 мг/сутки в течение 30-ти дней;
* аурорикс (маклобемид): начальная доза – 200 мг/сутки; каждый 7-й день – увеличение суточной дозы на 100 мг; максимальная суточная доза – 500 мг (в течение семи дней); постепенное уменьшение дозы до 300 мг/сутки (каждый 7-й день – на 100 мг); поддерживающая доза – 300 мг/сутки в течение 21-го дня;
* ниаламид: начальная доза – 50 мг в сутки; каждый день – увеличение суточной дозы на 25 мг; максимальная суточная доза – 600 мг (в течение 14-ти дней); постепенное уменьшение дозы до 75 мг в сутки (каждый день – на 25 мг); поддерживающая суточная доза – 75 мг в течение 14-ти дней;
* ксанакс (алпразолам): начальная доза – 0,25 мг/сутки; каждый 3-й день – увеличение суточной дозы на 0,25 мг; максимальная суточная доза – 3 мг (в течение семи дней); постепенное уменьшение дозы до 0,5 мг/сутки (каждый 3-й день – на 0,25 мг); поддерживающая доза – 0,5 мг/сутки в течение 10-ти дней.
Кроме общей оценки рассчитаны КЭ лекарственных препаратов.
КЭ препаратов общего и патогенетического действия рассчитаны по формуле
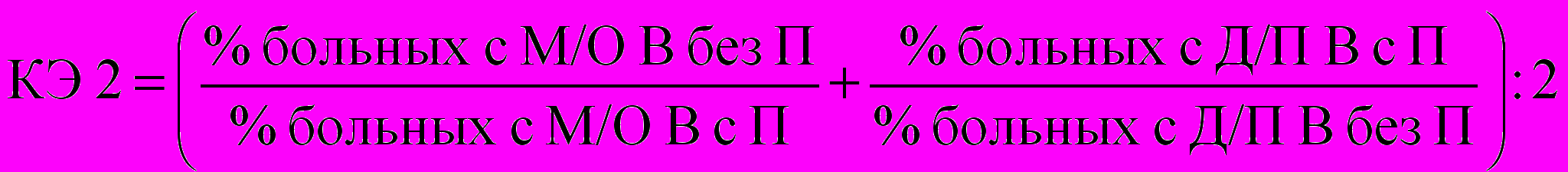 , (6)
, (6)где М/О – минимальное и отсутствие; В – восстановление функций;
П – препарат лекарственный; Д/П – достаточное и полное.
КЭ миорелаксантов рассчитаны по следующим формулам:
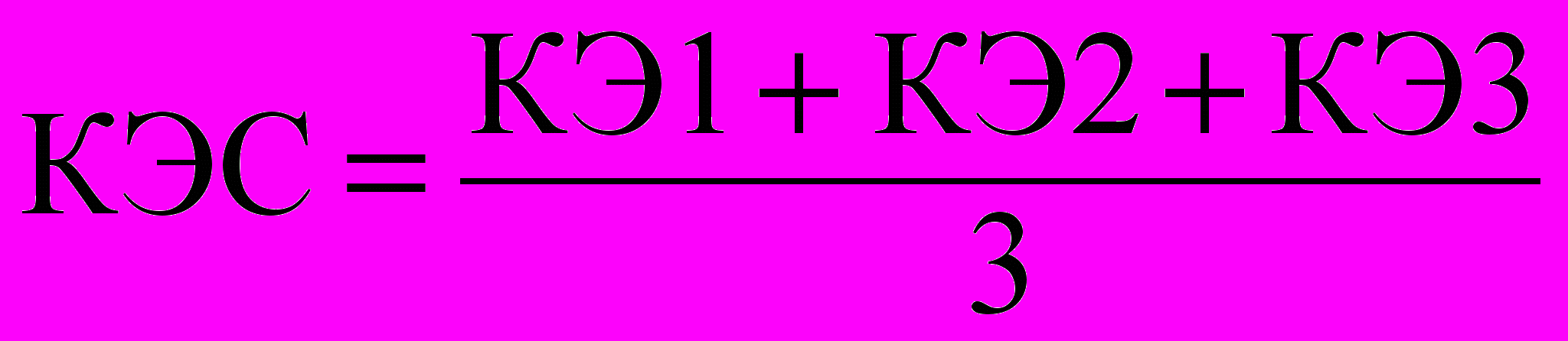 ; (7)
; (7)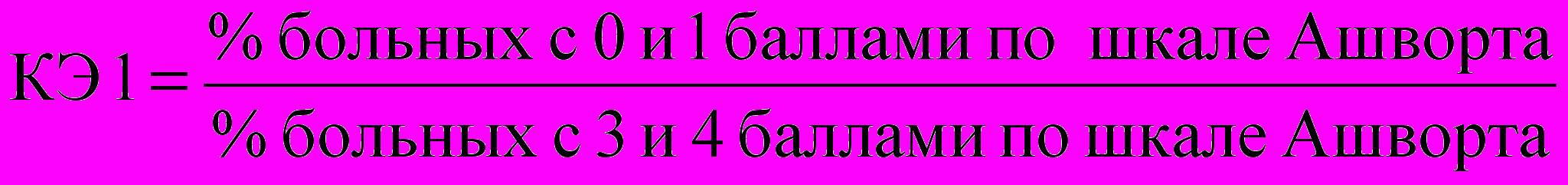 ; (8)
; (8)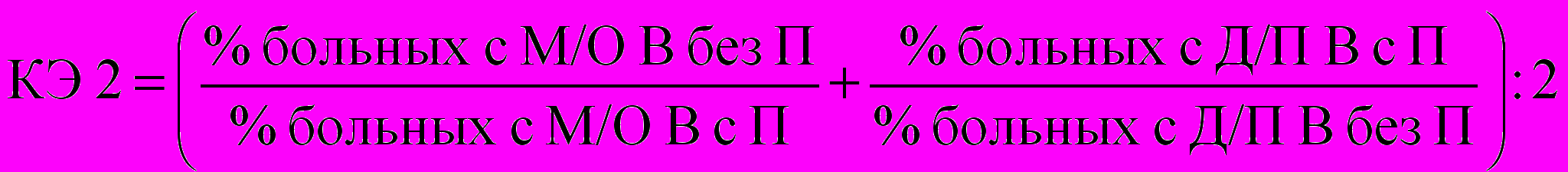 ; (9)
; (9) , (10)
, (10)где КЭС – коэффициент эффективности средний, КЭ 1 – воздействие на спастичность; КЭ 2 – воздействие на восстановление неврологических функций; КЭ 3 – воздействие на уровень бытовой адаптации; М/О – минимальное и отсутствие; В – восстановление функций; П – препарат лекарственный; Д/П – достаточное и полное; БА – бытовая адаптация.
КЭ антидепрессантов и анксиолитиков рассчитаны по формулам:
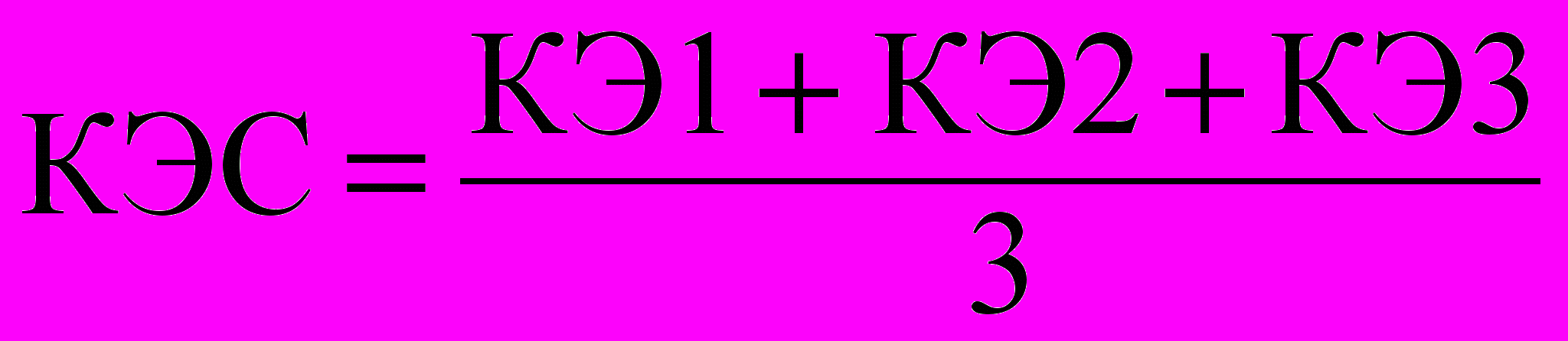 ; (11)
; (11)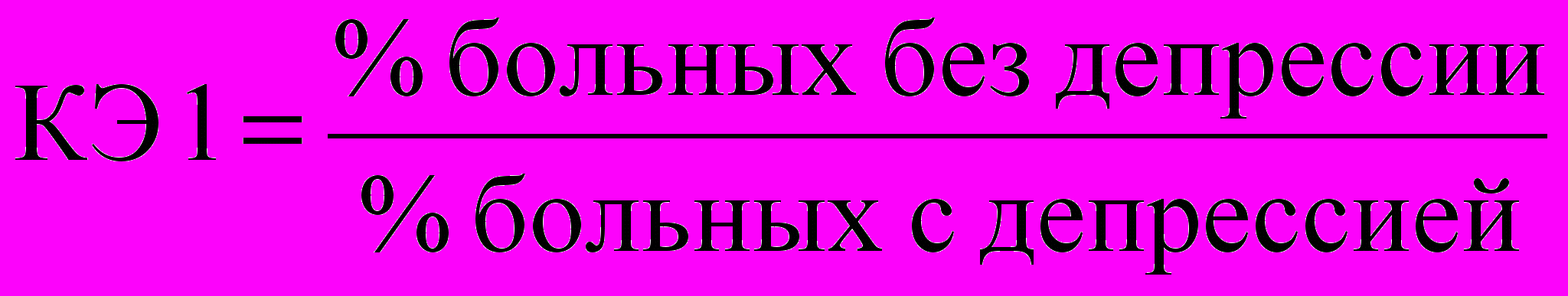 ; (12)
; (12)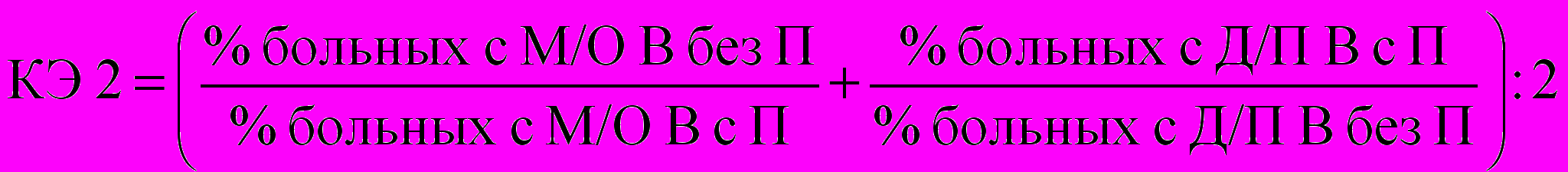 ; (13)
; (13) , (14)
, (14)где КЭС – коэффициент эффективности средний; КЭ 1 – воздействие на психоэмоциональное состояние; КЭ 2 – воздействие на восстановление неврологических функций; КЭ 3 – воздействие на уровень бытовой адаптации; М/О – минимальное и отсутствие; В – восстановление функций; П – препарат лекарственный; Д/П – достаточное и полное; БА – бытовая адаптация.
Рассчитанные КЭ позволили препараты разделить на группы: для препаратов общего и патогенетического действия: очень эффективные (КЭ более 2,0); высокоэффективные (1,41–2,0); достаточно эффективные (1,21–1,4); условно эффективные (1,1–1,2) и неэффективные (менее 1,1); для миорелаксантов: высокоэффективные (выше 3,0), достаточно эффективные (2,1–3,0) и условно эффективные (менее 2,1); для антидепрессантов и анксиолитиков: очень эффективные (более 4,0), высокоэффективные (2,1–4,0), достаточно эффективные (1,51–2,0), условно эффективные (1,1–1,5) и неэффективные (менее 1,1).
Исследование влияния МДБ. 500 пациентов (291 женщина и 209 мужчин). Средний возраст – 65,9 (от 31 до 85 лет). Демографические характеристики больных групп сравнения: средний возраст 275 женщин и 225 мужчин – 61,9 (от 29 до 83 лет). Группы исследования (группа №1 – проходили реабилитацию с участием МДБ, группа №2 – без участия МДБ):
- влияние МДБ на восстановление функций: 2 группы по 1522 больных ИИ, 2 группы по 478 больных ГИ;
- влияние МДБ на социальную и бытовую адаптацию и психоэмоциональное состояние – 2 группы по 2000 человек.
Организация исследования современного состояния восстановительного лечения. В данную часть работы были включены 4165 пациентов, проходивших реабилитацию после инсульта в Санкт-Петербурге в течение 2007 года. У 3374 был ИИ и у 791 – ГИ. Средний возраст 2384 женщин и 1781 мужчины составил 60,5 года (от 27 до 84 лет). 3133 пациента проходили стационарную реабилитацию, которая у 806 из них продолжалась в амбулаторных/домашних условиях, и 1032 – только амбулаторное/домашнее восстановительное лечение.
Изучена документация стационарных отделений восстановительного лечения (ГБ №№ 20, 37, 38, 40, МСЧ №№ 18, 144, клиника неврологии СПбГМУ им. акад. И.П. Павлова), отделения восстановительного лечения больных, перенесших острое нарушение мозгового кровообращения, санатория «Северная Ривьера», амбулаторных реабилитационных центров (поликлиники №№ 33, 38, 51, 85, 104), а также 94-х районных поликлиник города.
Полученная информация выкопировывалась в разработанные формы: карта больного инсультом, проходящего стационарную реабилитацию; карта больного инсультом, проходящего амбулаторную/домашнюю реабилитацию.
Статистический анализ
Анализ результатов исследования проводился с использованием пакетов программы SPSS 12.0. Для сравнения качественных признаков и процентных соотношений использовались критерий независимости качественных (категориальных) признаков χ², точный критерий Фишера и коэффициент неопределенности (J).
Наличие зависимости между изучаемыми признаками признавалось, когда доверительный уровень составлял р < 0,05.
При частоте изучаемого события менее 5 наблюдений в одной из ячеек таблицы использование критерия χ2 является не корректным и требует использования точного критерия Фишера.
Коэффициент неопределенности представляет собой характеристику, возникшую из теории информации, которая отражает взаимную долю информации об одном признаке по другому и наоборот.
