Острые кишечные инфекции у детей в практике фельдшера скорой помощи. Текст лекции
| Вид материала | Лекции |
СодержаниеКлиническая картина Заболевание коли-инфекцией Стафилококковая кишечная инфекция Кишечные инфекции вирусного генеза Дифференциальную диагностику Лечение ОКИ у детей |
- Дизентерия и другие острые кишечные диарейные инфекции дизентерия и другие острые кишечные, 2858.32kb.
- Профилактика острых кишечных инфекций. Острые кишечные инфекции (оки), 15.98kb.
- 1. Респираторные инфекции, 5122.49kb.
- Острые кишечные инфекции, их профилактика, 35.25kb.
- Рабочая программа и методические рекомендации по проведению производственной практики, 167.34kb.
- Острые кишечные инфекции лечение оки у детей, 34.67kb.
- Лекции 09. 2011 План лекций Первый блок «Кишечные инфекции. Гепатиты», 286.6kb.
- Гоу впо нижгма росздрава Кафедра детских инфекций Острые кишечные инфекции у детей, 175.21kb.
- Острые кишечные инфекции в «нагрузку», 21.4kb.
- Тематический план лекций по производственной практике, 1255.35kb.
Кафедра педиатрии с курсом детских инфекционных болезней
Острые кишечные инфекции у детей в практике фельдшера скорой помощи.
Текст лекции.
Балаш Д., осень 2005 г.
Острые кишечные инфекции (ОКИ) достаточно часто встречаются у детей, по данным Исаевой (1986) составляют 60 – 65% всех случаев заболеваний, значительная часть которых наблюдается у детей младшей возрастной группы. ОКИ особенно отрицательно сказываются именно на детях младшего возраста: нарушается питание и, как следствие, физическое и психомоторное развитие, снижается иммунный статус, присоединяются суперинфекции, возникают сложные в прогностическом плане осложнения. Перечисленное, а также значительная распространенность инфекции диктует необходимость подробно рассмотреть основные клинические проявления данной нозологической формы, а сложная структура диагноза ОКИ – подробно остановиться на особенностях течения каждой формы, дифференциальной диагностике и принципах лечения, особенно неотложного на ранних этапах медицинской эвакуации (на догоспитальном этапе)
ОКИ – группа заболеваний, включающая дизентерию, сальмонеллезы, коли-инфекцию, основными клиническими проявлениями которых являются диспепсические расстройства, общетоксический синдром (ОТС) и дегидратация. Заболевание вызывается шигеллами, сальмонеллами, патогенными кишечными палочками, стафилококком, протеем, энтерококком и другими патогенными бактериями и вирусами. Как мы помним из курса инфекционных болезней, возбудители дизентерии, сальмонеллеза и коли-инфекции имеют много общего, что клинически проявляется единой, часто похожей, симптоматикой и сроками инкубационного периода. Стоит еще раз, лапидарно, коснуться свойств основных возбудителей ОКИ:
Дизентерию вызывают бактерии рода Shigella, включающие более 40 серологически и биохимически дифференцируемых вариантов. Шигеллы хорошо растут на обычных питательных средах; при разрушении микробных клеток выделяется эндотоксин, который играет большую роль в патогенезе болезни и обусловливает клинические проявления. Кроме того, шигеллы продуцируют несколько видов экзотоксина: цитотоксин, повреждающий мембраны эпителиальных клеток; энтеротоксины, усиливающие секрецию жидкости и солей в просвет кишки; нейротоксин, обнаруживаемый в основном у бактерий Григорьева-Шига (Sh. dysenteriae серовара 1). В современных условиях наибольшее распространение имеют шигеллы Флекснера и Зонне. Патогенность шигелл определяется 4 основными факторами: способностью к адгезии, инвазии, токсинообразованию и внутриклеточному размножению. Она наиболее выражена у бактерий Григорьева-Шига (Sh. dysenteriae серовара 1), несколько менее - у шигелл Флекснера и еще меньше у других видов. Важным свойством шигелл является их способность быстро изменять свою чувствительность к различным антибактериальным средствам в зависимости от частоты их применения в том или ином регионе. В большинстве случаев лекарственная устойчивость передается шигеллам от бактерий желудочно-кишечного тракта генами трансмиссивных плазмид резистентности. Выраженная вирулентность (например, шигелл Флекснера 2а), наличие у отдельных штаммов трансмиссивной лекарственной устойчивости, особенно множественной, во многом обусловливает способность этих микроорганизмов вызывать массовые заболевания в виде крупных эпидемий, характеризующиеся тяжелым течением заболевания. Летальность в эпидемический период может достигать 2-7%.
Возбудители дизентерии, особенно шигеллы Зонне, отличаются высокой выживаемостью во внешней среде. В зависимости от температурно-влажностных условий они сохраняют свои биологические свойства от 3-4 сут до 1-2 мес., а в ряде случаев до 3-4 мес. и даже более. При благоприятных условиях шигеллы способны к размножению в пищевых продуктах (салатах, винегретах, вареном мясе, фарше, вареной рыбе, молоке и молочных продуктах, компотах и киселях), особенно шигеллы Зонне.
Возбудитель сальмонеллеза - большая группа сальмонелл (семейство Enterobacteriaceae, род Salmonella), насчитывающая в настоящее время более 2200 серотипов. По современной классификации, предложенной ВОЗ в 1987 году, род Salmonella включает только один вид. В этом виде насчитывается 7 подвидов, которые дифференцируются путем ДНК - ДНК-гибридизации или по биохимическим свойствам. Первые 4 подвида выделены еще Кауффманом в 1966 году, но рассматривались им как подроды. Каждый подвид разделяется на серовары в соответствии с О- и Н-антигенной специфичностью штаммов. Серотипирование наиболее распространенных серотипов проводят в бактериологических лабораториях медицинских и ветеринарных учреждений; серотипирование других серотипов и фаготипирование осуществляют в национальных центрах по сальмонеллам, которые очень часто предоставляют информацию о выделении новых серотипов сальмонелл (40-60 в год) и их эпидемиологии. В обязанности Международного центра по сальмонеллам при Институте Пастера в Париже входит подтверждение новых сероваров, и он регулярно публикует перечни идентифицированных сероваров. Большинство сальмонелл патогенны как для человека, так и для животных и птиц, но в эпидемиологическом отношении наиболее значимы для человека лишь несколько серотипов, которые обусловливают 85-91% сальмонеллезов человека на всех континентах мира: S. typhimurium, S. enteritidis, S. раnаmа, S. infantis, S. newport, S. agona, S. derby, S. london и др. Клинические проявления, вызванные различными серотипами сальмонелл, существенно не отличаются друг от друга, поэтому в настоящее время отказались от обозначения в диагнозе "сальмонеллез группы D" или "сальмонеллез С", а указывают лишь клиническую форму болезни и серотип выделенной сальмонеллы, что имеет значение для выявления источника инфекции.
Сальмонеллы представляют собой грамотрицательные палочки длиной 2-4 мкм и шириной 0,5 мкм; имеют жгутики, подвижны, хорошо растут на обычных питательных средах при температуре от +6 до +46оС (оптимум роста +37оС). Длительно сохраняются во внешней среде: в воде до 5 мес., в мясе и колбасных изделиях от 2 до 4 мес., в замороженном мясе - около 6 мес. (в тушках птиц - более года), в молоке - до 20 дней, кефире - до 2 мес., в сливочном масле - до 4 мес., в сырах - до 1 года, в яичном порошке - от 3 до 9 мес., в пиве - до 2 мес., в почве - до 18 мес. В некоторых продуктах (молоко, мясные продукты) сальмонеллы способны не только сохраняться, но и размножаться, не изменяя внешнего вида и вкуса продуктов. Соление и копчение оказывают на них очень слабое влияние, а замораживание даже увеличивает сроки выживания микроорганизмов в продуктах. Сальмонеллы имеют 3 основных антигена: О-соматический (термостабильный), Н-жгутиковый (термолабильный) и К-поверхностный (капсульный). Кроме того, у некоторых серотипов сальмонелл описаны и другие антигены: Vi-антиген или антиген "вирулентности" (один из компонентов О-антигена) и М-антиген (слизистый). Основными факторами патогенности сальмонелл являются холероподобный энтеротоксин и эндотоксин липополисахаридной природы. Некоторые штаммы обладают способностью инвазии в эпителий толстой кишки (S. enteritidis).
Возбудители эшерихиоза (коли-инфекции) принадлежат к виду Escherichia coli, роду Es- cherichia, семейству Enterobacteriaceae, представляют собой грамотрицательные подвижные и неподвижные палочки, что связано с наличием или отсутствием у них перитрихиально расположенных жгутиков. Хорошо растут на обычных питательных средах, активно ферментируют углеводы. Устойчивы во внешней среде, месяцами сохраняются в почве, воде, испражнениях. Хорошо переносят высушивание. Обладают способностью к размножению в пищевых продуктах, особенно в молоке. Быстро погибают при кипячении и воздействии дезинфицирующих средств. Эшерихии имеют сложную антигенную структуру: соматический О-антиген (термостабильный), поверхностный соматический (капсульный) К-антиген и жгутиковый Н-антиген (термолабильный). На основании антигенных различий осуществляется дифференциация рода эшерихий на отдельные группы и типы. Часто отмечают лишь О-антиген. В настоящее время у Е. соli насчитывается более 160 О-антигенов. Внутри каждой группы бактерии различаются по Н- и К-антигенам. Механизм патогенности диареегенных E. сoli сопряжен с рядом их биологических свойств. В зависимости от обладания какими-либо из этих свойств патогенные эшерихии классифицированы на 5 категорий: энтеротоксигенные (ЭТКП), энтероинвазивные (ЭИКП), энтеропатогенные (ЭПКП), энтерогеморрагические (ЭГКП) и энтероаггрегативные кишечные палочки (ЭАггКП). Энтеротоксигенные кишечные палочки (ЭТКП) вызывают холероподобные заболевания у детей и взрослых, что связано с их способностью продуцировать экзотоксин, подобный холерогену. К их числу относят штаммы, принадлежащие к следующим О-группам: О6, О8, О15, О20, О25, О27, О63, О78, О115, О148, О159 и др. Многие ЭТКП не типируются. Энтероинвазивные кишечные палочки (ЭИКП) вызывают дизентериеподобные заболевания у детей и взрослых. Наибольшее значение имеют штаммы О124 и О151. Энтеропатогенные бактерии ЭПКП являются возбудителями коли-энтеритов у детей и, как правило, у взрослых заболеваний не вызывают. Энтерогеморрагические кишечные палочки (ЭГКП) продуцируют цитотоксин и вызывают дизентериеподобные заболевания. К ним относятся штаммы E. coli О157:Н7 и другие эшерихии, продуцирующие SLT (Shiga-like toxin). Энтероаггрегативные кишечные палочки (ЭАггКП) выделены в отдельную группу в середине 80-х годов. Эти эшерихии обладают способностью вызывать заболевания главным образом у лиц с ослабленной сопротивляемостью инфекции. Разрушение эшерихий в кишечнике приводит к высвобождению эндотоксина липополисахаридной природы, который является компонентом микробной стенки грамотрицательных бактерий. При возможности массивного всасывания в кровь эндотоксины обусловливают развитие синдрома общей инфекционной интоксикации.
Таким образом, вышеперечисленные свойства возбудителей являются причиной характерной эпидемиологии: все названные возбудители достаточно устойчивы во внешней среде, переносят воздействие низких температур, сохраняются при высушивании, длительно остаются жизнеспособными при комнатной температуре на предметах быта, ухода, личной гигиены, белье, подушках, посуде, etc. Попадание возбудителей в продукты питания приводит к их скорейшему размножению. Так, для эшерихий и шигелл благоприятной средой являются кисломолочные продукты, сметана; для сальмонелл – молоко и мясные продукты, для стафилококка – молоко, кремы, мороженое. Для детей раннего возраста инфицирующим фактором могут быть молочные смеси, молоко матерей, страдающих маститом, а также яйца, различные фруктовые, овощные, рыбные блюда, приготовленные с нарушением санитарно-гигиенических правил при кулинарной обработке.
И
сточником заражения дизентерией и коли-инфекцией могут быть больные и бациллоносители, а сальмонеллез, в основном, распространяют домашние животные и грызуны, как дополнительный источник может рассматриваться и человек (больной, носитель). Для всех бактериальных КИ характерен фекально-оральный механизм передачи. Алиментарный путь передачи характерен наличием сразу нескольких больных (подозрительных) в одном очаге, например, в организованном коллективе – детском саду или в школе. У детей первых 2-х лет жизни рассматривается не только ФО путь, но и контактно-бытовой (через грязные руки, зараженные предметы ухода, игрушки), обусловленный отсутствием у детей санитарно-гигиенических навыков. Такой путь является ведущим у новорожденных, особенно недоношенных, находящихся на искусственном вскармливании. Большую роль в распространении инфекта играют мухи.
Степень патологического воздействия и реакция организма во многом зависит от свойств возбудителя: токсичности, инвазивности, ферментативной активности. Механизм патогенеза можно представить следующими моментами:
- возбудитель попадает в организм через входные ворота - ротовую полость, без локальных патологических изменений;
- поступление бакагентов в желудок, где часть их гибнет;
- сохранившиеся возбудители продвигаются дальше с химусом по ЖКТ, где происходит их размножение и гибель, вследствие которой - выделение токсинов:
а) возбудитель дизентерии (shigella) - выделяет эндотоксин (при элиминации) и экзотоксин (1. Цитотоксин - повреждает мембраны эпителиальных клеток, 2. Энтеротоксин - увеличивает секрецию жидкости в просвет кишечника, 3. Нейротоксин - выделяется штаммом Григорьева-Шига).
б) возбудитель сальмонеллеза (Salmonella) - продуцирует холероподобный энтеротоксин и эндотоксин липосахаридной природы.
в) возбудитель эшерихиоза (Escherichiae coli) - выделяет разные токсины, в зависимости от категории (см. стр. 2 лекции)
При обсуждении патологоанатомической картины ОКИ у детей, стоит помнить о разных структурных изменениях тканей при каждой из трех рассматриваемых нами форм кишечной инфекции и, отсюда, отдельное описание патологоанатомической картины по каждой форме.
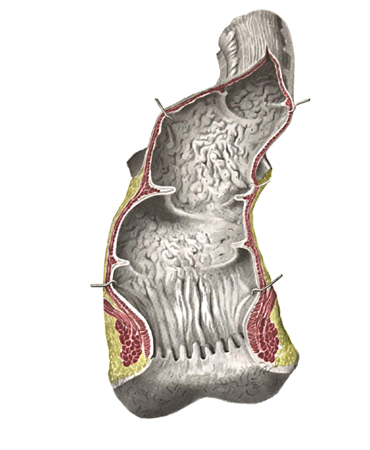
При острых бактериальных кишечных инфекциях размножение возбудителей, сопровождающееся токсинообразованием, происходит в просвете пищеварительного тракта. Воспалительные изменения в стенке органа возникают в результате как прямого воздействия бактерий и их токсинов на слизистую оболочку органа, так и под воздействием всасывающихся токсинов. Со стороны слизистой оболочки возникают альтеративные, преимущественно дистрофические, изменения эпителия, который в дальнейшем может слущиваться. В строме слизистой оболочки и в меньшей степени в более глубоких слоях отмечается нарушение проницаемости сосудов микроциркуляторного русла. Это сопровождается отеком окружающих их тканей, накоплением серозной жидкости в подэпителиальным пространстве и последующим поступлением ее в просвет ЖКТ, что приводит к разжижению его содержимого. Наряду с этим в стенке органа отмечается незначительная лейкоцитарная инфильтрация. Степень выраженности этих изменений варьирует в зависимости от свойств возбудителя. Ниже представлена патологоанатомическая картина острой неосложненной дизентерии; для более конкретной визуализации процесса представлена иллюстрация петель кишечника и дистальной части прямой кишки (стр. 3)
Прежде чем коснуться патологоанатомической картины при дизентерии, стоит осветить два спорных вопроса, касающихся локализации повреждений при дизентерии и пропорциональностью повреждения тканей при дизентерии. Во многих работах указывается, что при дизентерии повреждаются только дистальные участки толстой кишки, однако, накопившиеся факты, как указывает Цинзерлинг А. В. (1993), позволяют считать, что при дизентерии, наряду с толстой кишкой, закономерно повреждаются тонкая кишка и желудок. Еще более сложен вопрос о том, все ли структурные изменения, выявляемые у больных, умерших от острой кишечной инфекции с выделением шигелл, следует относить к проявлениям дизентерии или необходимо учитывать и возможность поражения кишечника в результате одновременного или последовательного присоединения другой инфекции? До настоящего времени принято считать, что все изменения к кишечнике, возникающие у больного дизентерией, представляют ее проявления, несмотря на то, что некоторые авторы описывали наличие в участках с наиболее тяжелыми структурными изменениями другой микрофлоры, чаще всего, грибов и стафилококков, а иногда более определенно писали о возможности вторичного инфицирования [Gross W., 1919; Letterer E., 1944]. На основании детального исследования секционных случаев дизентерии, сообщает Цинзерлинг А. В. (1993), стоит убедиться в ошибочности той точки зрения, согласно которой все изменения в кишечнике являются проявлением дизентерии. В связи с этим при дальнейшем описании структурных изменений ЖКТ будет разобраны только поражения, развитие которых можно с уверенностью объяснить воздействием одних только шигелл. В связи с тем, что смертности от острой дизентерии у детей старшего возраста нет, будут представлены секционные наблюдения только у детей младшего возраста.
Макроскопически в желудке наблюдается небольшое скопление полужидких масс, богатых слизью, умеренное очаговое полнокровие слизистой оболочки. Микроскопически при исследовании биоптатов желудка – дистрофические изменения поверхностного и железистого эпителия. При прогрессировании болезни железистые клетки подвергаются колликвационному или коагуляционному некрозу, клетки целыми пластами отторгаются в просвет желудка. В ½ наблюдений отмечаются некротические изменения главных и обкладочных клеток, в 1/3 случаев - и железистых трубок. Восстановление поверхностного эпителия отмечается с 9…10 дня заболевания. Вместе с этим, всегда, отмечалась воспалительная инфильтрация собственной слизистой оболочки. В 1/3 случаев наблюдается лимфоидная инфильтрация поверхностного эпителия и эпителия желудочных ямок и шеек. Гистологически выявляются изменения поверхностного эпителия - уплощение клеток, чаще на вершинах ворсинок, сочетающееся с выраженными дистрофическими изменениями: деформация ядер, разрыхление цитоплазмы и увеличение межклеточного пространства. Все эти процессы сопровождаются изменением формы и размеров ворсинок, многие из которых становятся значительно шире, приобретают неправильную форму, в связи со срастанием в апикальных или боковых частях. Форма крипт кишки может становиться неправильной, отмечается извитость, нередко слияние соседних кишечных крипт. В результате всех этих изменений значительно уменьшается общая толщина слизистой оболочки, преимущественно тонкой кишки. Макроскопически в просвете кишки в первые дни болезни содержаться полужидкие или кашицеобразные массы с примесью слизи, иногда с прожилками крови. Кишка местами несколько растянута, в других участках может быть спазмирована. Серозная оболочка розоватого цвета. Слизистая - набухшая, неравномерно полнокровная, покрытая крупными хлопьями слизи или более равномерно распределенным и менее вязким содержимым. После его удаление иногда видны многочисленные мелкие геморрагии и изредка – небольшие поверхностные изъязвления, преимущественно на вершинах складок. Лимфатические узлы (ЛУ) брыжейки, почти невидимые в норме, увеличиваются в размерах, становятся красноватыми. Все изменения имеют очаговый характер. У детей они наблюдаются на протяжении всего кишечника, реже - только в толстой, и еще более редко - только в тонкой кишке. Между участками поражений - видны неизмененные ткани стенки органа.
Подытоживая изложенные фактические материалы, можно с уверенностью сказать, что шигеллы, как правило, размножаются в просвете пищеварительного тракта. Следовательно, при неосложненной дизентерии, по крайней мере вызванной S. Flexneri et S. Sonnei, процесс имеет характер катарального гастроэнтероколита с преобладанием изменений в дистальных отделах кишки. Также, весьма существенное значение для возникновения структурных изменений кишки и вслед за этим клинических проявлений болезни имеет присоединение к поражениям, вызванным шигеллами инфекционных процессов другой этиологии. Таким образом, проявления бактериальных инфекционных заболеваний складываются из повреждения обусловленного прямым воздействием бактериального агента и его токсинов, и проявлений защитной реакции макроорганизма, среди которых наибольшую роль играет лейкоцитарная. Наряду с этим выявляются изменения, являющиеся местными и общими проявлениями тех иммунологических процессов, которые возникают в течение болезни. Максимальная степень выраженности всех этих изменений выявляется в области первичного очага. Однако, они могут возникать и за его пределами при генерализации инфекции, что преимущественно выявляется у детей раннего возраста, а также на фоне иммунодефицитных состояний.
^ Клиническая картина складывается из инкубационного периода, периода клинической манифестации и реконвалесценции. Инкубационный период при кишечных инфекциях составляет в среднем 2...3 дня [при дизентерии – 1...7 суток, при сальмонеллезе – 12...24 часа, при эшерихиозе – 2...4 суток (Лобзин Ю. В., соавторы, 2000.)]. В силу различного патогенеза, как было отмечено выше, приводим клиническую картину каждой нозологической формы. Выделяют следующие формы и варианты течения дизентерии:
- острая дизентерия: колитический и гастроэнтероколитический варианты.
- по тяжести течения: легкие, среднетяжелые, тяжелые и очень тяжелые;
- по особенностям течения: стертые, субклинические и затяжные.
- хроническая дизентерия: рецидивирующая и непрерывная.
- бактерионосительство шигелл: реконвалесцентное и транзиторное.
При стертой форме температура тела может оставаться нормальной, нарушения самочувствия минимальны, кишечные расстройства кратковременны, стул учащен до 2...3 раз в сутки, кашицеобразной консистенции, не содержит патологических примесей. У части детей о характерной локализации патологического процесса свидетельствует спастическое сокращение сигмовидной кишки, отмечаемое при пальпации, или легкая податливость (растяжимость) анального отверстия.
Легкая форма дизентерии сопровождается небольшим повышением температуры тела (до субфебрильных цифр), ОТС слабо выражен, в первые сутки стул учащен до 10 раз. Испражнения жидкие, необильные, содержит примесь слизи, иногда в виде прожилок. Возможны слабовыраженные тенезмы (болезненное натуживание) и спастическое сокращение сигмовидной кишки.
Среднетяжелая форма – протекает с токсикозом в виде лихорадки (до 38 – 390 С), повторные рвоты, значительное нарушение самочувствия (головная боль, сонливость, анорексия). Число дефекация до 15 раз в сутки. Испражнения состоят целиком из слизи, выражены тенезмы и боли в животе, сигмовидная кишка прощупывается в виде тонкого тяжа.
Тяжелая форма проявляется явлениями нейротоксикоза, выступающими в клинической картине на первый план. Отмечается гипертермия, многократная рвота, сонливость, возможны потеря сознания и судороги, ССС-нарушения (тахикардия, глухость сердечных тонов, снижение АД давления, бледность). Картина интоксикации предшествует колитическому синдрому (стул до 20 раз). Испражнения слизистые, практически не содержат каловых масс, частые тенезмы. Макроскопически кал содержит значительное количество комков слизи, смешанных с кровью. Между степенью выраженности колитического синдрома и ОТС не всегда отмечается корреляция. Описаны тяжелые дистальные колиты без гипертермии, спутанности сознания, судорог. Стоит заметить, что реакция на дизентерийную интоксикацию, во многом, зависит от преморбидного состояния ребенка. Так у детей с постгипоксической энцефалопатией неврологическая симптоматика токсикоза выражена ярче, чем у здоровых детей. Продолжительность лихорадки и рвоты при всех формах составляет, в среднем, 1...2 дня, колитический же синдром сохраняется, в среднем, до 10...14 дней, даже при остром течении болезни. Характерно, что при всех формах дизентерии репарация поврежденной слизистой оболочки наступает значительно позднее, чем клиническое выздоровление. Для периода реконвалесцении характерен дисбактериоз и ферментативная недостаточность пищеварения, что должно приниматься во внимание при оценке реконвалесценции. При острой затяжной дизентерии дисфункция кишечника в течение 2...3 месяцев периодически сопровождается выделением бактерий. При формировании хронической дизентерии срок бактериовыделительства удлиняется.
Напомним, что инкубационный период, при алиментарном механизме передачи сальмонеллеза – приближается к таковому при ПТИ, то есть от 6 до 24 часов. Сальмонеллез протекает в виде гастроинтестинальной (местной) и генерализованной формы. Гастроинтестинальная форма делится на гастритическую, гастроэнтеритическую и гастроэнтероколитическую форму. Генерализованная форма протекает в виде септикопиемического и тифоподобного варианта (Е. П. Шувалова, 1990). Для гастритического варианта свойственна рвота, боли в эпигастрии, обложенный язык. Энтеретическая форма характеризуется обильным жидким стулом, вздутием живота, урчанием. При колитическом варианте (то есть повреждение лишь толстой кишки) картина напоминающая дизентерию: тенезмы, сфинктерит, податливость ануса, спастическое состояние сигмовидной кишки, наличие в испражнениях большого количества слизи (зеленоватого цвета), нередко наблюдаются скопления крови. Стоит отметить, что изолированные повреждения одного из отделов кишечника бывают достаточно редко, что позволяет говорить о патологическом процессе в смежных отделах, а нередко, и во всех, что клинически проявляется описанными в классификации гастроэнтеритом, гастроэнтероколитом, энтероколитом.
Генерализованная форма протекает с диареей, однако, первостепенными здесь являются ОТС. Лихорадка продолжается до 2 недель, она ремитирующего характера (постоянная, изменение суточной температуры при которой не превышает 10С). У детей раннего возраста, в том числе и новорожденных, возможна тифоподобная форма, при которой ярки адинамия, помрачение сознания, бред. При септикопиемическом течение возможны абсцедирующая пневмония, гнойный менингит, остеомиелит.
При инаппарантных формах заболеванием может остаться нераспознанным. Выявление возможно лишь при бактериологическом лабораторном исследовании.
^ Заболевание коли-инфекцией свойственно для детей ранних сроков жизни, и редко встречается среди, например, школьников. Клинические проявления зависят от серовара возбудителя. ЭПКП 1-й группы заболевают только дети раннего возраста. Развивается энтерит с обильным, жидким, водянистым стулом. Возможны легкие, среднетяжелые и тяжелые формы энтерита, протекающие, соответственно, с более или менее выраженной рвотой, лихорадкой, частотой стула и продолжительностью болезни. Температура, как правило, неправильного типа, при значительной частоте дефекаций и рвоте возможно развитие дегидратации разной степени тяжести, вплоть до самых тяжелых, с потерей более 10% массы тела. Характерно более тяжелое течение коли-энтеритов у недоношенных детей, при дефектах вскармливания, при наличии гипотрофии, рахита, катарально-экссудативного диатеза.
ЭИКП 2-й группы вызывают дизентериеподобные заболевания у детей старшего возраста. При заболеваниях, вызванных ЭИКП стул носит колитный или энтероколитный характер, в кале - примеси слизи или крови, возможны тенезмы и спастическое состояние сигмовидной кишки. Как и при дизентерии бывают легкие и среднетяжелые формы, с лихорадкой и ОТС различной степени выраженности. Описаны инаппарантные формы.
ЭТКП 3-й группы вызывают острые кишечные заболевания у детей до 2-х лет. Выделяемый экзотоксин указанной серологической группы имеет схожесть с холерогеном, в следствие чего, клиническая картина напоминает легкую форму холеры. Температурной реакции нет, имеется рвота, беспокойство, жидкий обильный стул, водянистый, без патологических примесей до 12 раз в сутки.
^ Стафилококковая кишечная инфекция протекает в двух вариантах. В первичном (при экзогенном инфицировании) и вторичном, как осложнение уже имеющегося заболевания, стафилококкового генеза (например, стафилококковый сепсис, или пневмония), а также в результате дисбактериоза, в результате химиотерапии АБ.
Клиническая картина первичной стафилококковой диареи зависит от возраста больного и путей инфицирования. Возможны все степени тяжести и все возможные варианты: гастритический, гостроэнтеритический, гостроэнтероколитический, энтеритический, колитический, энтероколитический. У детей старшего возраста, инфицирующихся, как правило, алиментарным путем, характерны признаки ОТС и гастрита. Остро повышается температура до 39…400 С, боли в области эпигастрия, многократная рвота. Через несколько часов от начала заболевания появляется патологический стул. У детей первых лет жизни - особенно тяжелое течение с явлениями гостроэнтерита или гастроэнтероколита, и приводит к развитию дегидратации. Клинически, ребенок беспокойный, отказывается от приема пищи, возможны срыгивания и рвота, дисфункция кишечника. Частота дефекаций невелика, испражнения необильные, со слизью, примесь гноя, иногда с прожилками крови. Температура тела в связи с присоединением стафилококковой инфекции не повышается, характерно затяжное течение.
При вторичной стафилококковом повреждении кишечника отмечаются изменения фиброзно-некротического и язвенного характера. Стул бывает до 10 раз в сутки. Испражнения - содержат много слизи, гноя, нередко и примесь крови. Чаще всего описанная патология встречается у недоношенных детей.
^ Кишечные инфекции вирусного генеза присущи детям раннего возраста, особенно первых месяцев жизни. Так, например, при респираторной вирусной инфекции, явления энтерита возникают наряду с выраженными симптомами катара ВДП и быстро ликвидируются с регрессом респираторных симптомов. При энтеро- и ротавирусных инфекциях повышается температура, рвота, боли в живота (у детей старшего возраста), беспокойство (у малышей).
В заключение клинической картины стоит сказать об общем для всех ОКИ синдроме - синдроме дегидратации, который, во многом, и обусловливает тяжесть состояния. Физиологические особенности и моменты обмена веществ у детей таковы, что потребность в жидкости у них особенно велика, особенно это важно для детей первых лет жизни. Около 50% жидкости у новорожденного - внеклеточная, а значит легко теряемая - это в 2½ раза больше, чем у взрослых; сравнительно большая часть ее участвует в ежесуточном обмене. Значительная потеря жидкости приводит к уменьшению объема циркулирующей крови и нарушениям в микроциркуляторном русле, что клинически проявляется картиной гиповолемического шока, а также ацидозом, ишемией, нарушением ферментообразования в клетках. Суть в том, что тяжесть состояния обусловлена на столько прямым воздействием бактериального агента и его токсинов, сколько патологической потерей жидкости: потеря жидкости - гиповолемия - снижение концентрации электролитов - нарушения обмена веществ.
Синдром дегидратации имеет несколько разных клинических проявлений, при неадекватной терапии которых, они нарастают в течение 1…2 суток. При потере воды и электролитов в физиологических пропорциях, говорят о изотонической дегидратации, при большей потере воды - о вододефицитной, при большей потере электролитов - о соледефицитной дегидратации. Представим описание каждой формы по степеням тяжести (Исаева, 1986. Покровский, 1982):
- Дегидратация I ст. тяжести - дефицит массы тела около 5%
- Дегидратация II ст. тяжести - потеря от 6…10% массы тела
- Дегидратация III ст. тяжести - потеря больше 10% массы тела
1. Вододефицитная дегидратация 1-ст. тяжести: жажда, беспокойство, снижение тургора тканей. (Вода из кишечника не всасывается, она поступает в кровь из интерстиция, поэтому в первое время концентрация Na - удовлетворительная)
2. Вододефицитная регидратация 2-ст. тяжести: тахикардия, одышка, сухость во рту, слизистых, диурез снижен, осиплость голоса. Черты лица - заостренные, родничок западает, глаза - выпучены. Тремор, мышечный гипертонус, судороги, повышение температуры тела.
3. Соледефицитная дегидратация: признаки обезвоживания + вялость, адинамия, нарушение периферического кровообращения - акроцианоз, серость кожных покровов, холодные на ощупь. Тахикардия до 180 - 200 per min., глухость cor-тонов, АД снижено, анурия, метеоризм, возможно летаргия. ЭКГ: депрессия или инверсия зубца Т, появление зубца V, смещение сегмента ST.
Основные признаки различных видов дегидратации можно представить в виде таблицы (Дж. Леви, 1990):
| Признак | Дегидратация | ||
| Изотоническая | Соледефицитная | вододефицитная | |
| Сознание | Сомнолентность | Кома | Возбуждение |
| Кожа: цвет | Серый | Серый | Обычный, розовый |
| Температура | Холодная | Холодная | Холодная |
| Тургор | Понижен | Дряблый | Эластичный |
| Слизистые оболочки | Сухие | Сухие | Запекшиеся |
| Глазные яблоки | Запавшие и мягкие | Запавшие и мягкие | Запавшие |
| Большой родничок | Запавший | Запавший | Запавший |
| Ps | Частый | Частый | Умеренно частый |
| АД | Низкое | Очень низкое | Умеренно снижено |
Осложнения при ОКИ не имеют характерной специфики. В основном, по восходящему пути, возможно присоединение ОРВИ с развитием в динамике отитов, стоматитов, дистрофии, пневмоний, дисбактериоза кишечника.
Нозологический диагноз на догоспитальном этапе медицинской эвакуации поставить не представляется возможным и, целесообразным. И дизентерия и сальмонеллез и коли-инфекция в первый день заболевания дают идентичную картину, по клинике которой можно с уверенностью говорить лишь об ОКИ и дифференцировать лишь с хирургическими заболеваниями (инвагинация и острый аппендицит) и с банальными диспепсиями. Только на 2…3 сутки появляются более-менее выраженные и патогномоничные симптомы для каждой из нозологической форм. Стоит помнить, что: скудный стул, тенезмы, выделение слизи с прожилками - характерно для дизентерии, лихорадка, зеленоватые со слизью выделения - характерны для сальмонеллеза. Водянистый обильный стул и постоянное увеличение температуры тела - патогномонично для коли-инфекции.
^ Дифференциальную диагностику в первые сутки можно проводить с четырьмя заболеваниями - с банальной (катаральной) диспепсией, с парентеральной диспепсией и с острым аппендицитом и инвагинацией.
Простая (катаральная) диспепсия - протекает без лихорадки, с отсутствием ОТС, отказ от пищевого режима, подозрительного по диспепсии - приводит к регрессу симптомов.
Парентеральная диспепсия - протекает непостоянно, симптомы не всегда выражены. Является осложнением имеющихся вирусных или бактериальных заболеваний, например, респираторной системы. Исчезает вместе с регрессом основного заболевания.
При инвагинации ребенок моментально становиться беспокойным, per rectum - пальпаторно обнаруживается инвагинация, из заднего прохода выделяется слизь с включениями крови. Температура тела не повышается.
Для острого аппендицита характерны классические симптомы, боль постоянной локализации (в правом подреберье) и постоянной интенсивности. Положение ребенка - вынужденное - на правом боку с поджатыми ногами. Стул - мало изменен, отмечаются тахикардия и повышение температуры.
^ Лечение ОКИ у детей складывается из этиотропного, патогенетического и симптоматического. В условиях скорой медицинской помощи наиболее целесообразно симптоматическое и патогенетическое (посиндромное) лечение, которое включает терапию при:
1. Гиперпирексии (повышение температуры тела свыше 39 0С)
2. Интоксикации (крайняя форма – ИТШ)
3. Дегидротации (эксикозе; крайняя форма – дегидратационный шок).
При гиперпирексии возможно использовать два метода терапии: медикаментозный и физического охлаждения. Медикаментозный: в./м. литическая смесь: sol. Analgini 50% - 0,1 ml / год жизни + sol. Papaverini 2% - 0,1 ml / год жизни + sol. Pipolpheni 2,5% - 0,1 ml / год жизни, но не более 1,0 ml. Физический: раскрываем ребенка, протираем кожные покровы 35% этанолом, прикладываем лед к голове, на 4...5 sm. выше большого родничка, обдуваем ребенка прохладным воздухом [вентилятор].
Дегидратация осуществляется электролитными растворами (кратковременная) - NaCl - 0,9%, солевыми растворами - «Дисоль», «Лактасол», коллоидными растворами - Альбумин, Поливинилпирролидон (Реополиглюкин), Желатиноль и раствором 5% Глюкозы.
При резко выраженном эксикозе (III – IV степень по Покровскому, 1982, или среднетяжелая или тяжелая форма по Исаевой, 1986) необходимо использовать следующие объемы внутревенно вводимой жидкости (Носов, 1982):
- до 1-го года – 150 – 200 ml / кг.
- от 1 года до 2-х лет – 120 – 150 ml / кг.
- от 2-х лет и старше – 80 – 100 ml / кг.
При этом вводимой парентерально жидкости должно быть не менее 80% от рассчитанного объема. При лихорадке объем увеличивается на 10 ml / кг на каждый градус. Скорость инфузии должна составлять в грудном возрасте 60 – 80 ml / ч. (1 капля в 3 сек), в возрасте от 1 до 3-х лет – 100 – 200 ml / кг (1 капля в 1 секунду).
Коррегирующую парентеральную регидротацию (КПР) осуществляется следующим образом: Sol. Лактасоль, Трисоль, Квартасоль, Хлосоль, Ацесоль, Рингера + sol. Glucosae 5 - 10% в соотношении:
- вододефицитная дегидротация 1 : 3
- соледефицитная дегидротация 2 : 1
- изотоническая дегидротация 1 : 1
При осуществлении инфузионной регидротации рекомендуется введение 10% раствора хлористого кальция – 0,2 ml / кг. / сут.1
При развитии ИТШ, как крайней степени интоксикации, стоит следовать следующей схеме лечения:
1. Внутривенно (при невозможности – в./м.) введение глюкокортикостероидов из расчета по преднизолону 5 – 10 мг / кг., при положительной динамике – повторное введение через 6 часов, при недостаточной эффективности – повторное введение в полной или в ½ дозе через 30...40 минут.
2. В./в. Инфузионная терапия для восстановления ОЦК: коллоидные растворы (реополиглюкин, альбумин) в дозе 15 – 20 ml / кг, кристаллоидные растворы в дозе 130 – 140 ml / кг. / сутки.
3. О2-терапия
4. Экстренная эвакуация в инфекционное отделение2.
Патогенетическая терапия на догоспитальном этапе решает задачи экстренной детоксикации и коррегирующей регидратации, а поскольку дегидратация, часто, является следствием острой диареи, целесообразно повторить типы и характеристики последней (Шабалов, 1993)
1. Осмотическая диарея. Возбудители - энтеропатогенные вирусы (ротавирусы, реовирусы). Вид эксикоза - вододефицитный. Тяжесть дегидратации различна.
2. Секреторная диарея - возбудители энтеротоксигенные эшерихии, холерный вибрион, клебсиелла, анаэробы (будулизм). Пассивная потеря воды. Дефицит - соледефицитный.
3. Инвазивная диарея - возбудители - шигеллы, сальмонеллы, энтеропатогенные эшерихии. Отмечается токсикоз с эксикозом. Дефицит - изотонический.
4. «Сухая» диарея (кишечная лихорадка) - возбудители - сальмонеллы, иерсинии, кампилобактер. Характерен инфекционный токсикоз.
Оральная дегидратация, приоритет которой декларируется ВОЗ является патогенетической терапией выбора в легких степенях токсикоза и эксикоза и осуществляется фельдшерами (врачами) амбулаторно или в госпитале. В условиях скорой помощи является нецелесообразной, однако выше мы ее приводим для полноты изложения.
Как было отмечено, при легком и среднетяжелом течение ОКИ и начальных степенях эксикоза оральная дегидратация (ОРТ) является оптимальной терапией в условиях поликлиники или госпиталя. ОРТ проводится растворами Цитроглюкосалана, Глюкосалана, Регидрона и др., и, осуществляется в два этапа:
1 этап (6 часов) - ликвидируем имеющееся обезвоживание.
2 этап - коррекция продолжающихся потерь.
Существует несколько правил проведения ОРТ: обязательное дробное введение жидкости, оптимальный состав жидкости, раздельное введение глюкозосолевых и безсолевых растворов, постоянная дегидратация (даже во время сна ребенка, посредством гастрального зонда, через соску). До 3-х лет сочетаем глюкозосолевые растворы + безсолевые (5% глюкоза + чай, вода, рисовый отвар) в соотношении:
1:1 - при выраженной дефицитной диарее;
2:1 - при потере жидкости преимущественно со рвотой;
1:2 - при потере жидкости с перспирацией (гипертермия + умеренно выраженная диарея)
Эффективность ОРТ оцениваем:
- по уменьшению потери V-жидкости с рвотой или стулом;
- увеличению массы тела;
- уменьшение клинических признаков эксикоза;
- нормализации диуреза
- по улучшению общего (субъективного) состояния ребенка.
Напомним противопоказания для проведения ОРТ:
- ШОК: ИТШ, гоповолемический + нестабильная гемодинамика
- Эксикоз III - IV степени.
- При потере жидкости более 1 л./час.
- Кома
- Неукротимая рвота;
- Олигоанурия
- СД
- Нарушение всасывания глюкозы
При неукротимой рвоте проводится противорвотная терапия, которая в госпитальных условиях, следует после промывания желудка 2% Sol. NaSО4 до чистой воды. Препаратами выбора будет являться (при неукротимой рвоте центрального генеза) - метоклопрамид и домпередон в возрастных дозах. Противопоказанием будет являться значительное снижение АД.
Кормления: у грудных детей стоит уменьшить объем пищи с увеличением дробности ее - до 8 - 10 раз в сутки. При тяжелых состояниях - объем пищи - 60 - 70% от физиологической нормы в 6 - 7 приемов. Детям 1-го года жизни - сцеженное молока (докорм и прикорм - удаляются из рациона); если нет молока - кефир или В-кефир. Старший возраст - кефир, сухари, тертое или печеное яблоко, овощное пюре, паровые мясные блюда. Близкий к возрастной норме рацион можно разрешить ближе к 4...5 дню болезни, в соответствии с динамикой ее течения. Профилактика заключается в создании санитарно-гигиенических условий, при которых затруднен или невозможен контактно-бытовой или алиментарный путь распространения возбудителей. Условия заключаются в санитарном благоустройстве жилищ, санитарном контроле на предприятиях общественного питания, на производстве, в местах хранения и реализации продуктов питания. Все дети с ОКИ обязательно госпитализируются и изолируются. В месте из нахождения - заключительная дезинфекция после изоляции больного. Изоляция протекает до стойкой нормализации стула и получения 1…2-х кратных отрицательных результатов бактериологического анализа кала. Посев - не ранее, чем через два дня после окончания АБ-терапии. Контактные наблюдаются в течение 7 дней и подлежат однократному бактериологическому обследованию.
Прогноз при ранней диагностике и своевременной адекватной терапии благополучный. Однако у детей первых лет жизни в результате перенесенной ОКИ могут развиваться дисбактериозы, бактериовыделительство и хронические формы.
Список использованной литературы:
- Детские болезни. Учебник. (Под ред. Исаевой Л. А.), М.: Медицина, 1986.
- Шабалов Н. П. Детские болезни. Учебник. СПб.: Сотис, 1993.
- Кровезаменители, консерванты крови и костного мозга. Справочник. (Под ред. Хлябича Г. Н.), М.: Медицина, 1997.
- Горелов А. В. Терапия острых кишечных инфекций у детей в современных условиях. Статья. (М., ЦНИИ эпидемиологии Министерства здравоохранения и социального развития РФ), 2004.
- Цинзерлинг А. В. Современные инфекции: патологическая анатомия и вопросы патогенеза. СПб.: Сотис, 1993.
- Рекомендации по оказанию скорой медицинской помощи детям на догоспитальном этапе. Под. ред. А. Г. Мирошниченко, В. М. Шайтора. СПб.: Невский Диалект, 2005.
© Балаш Д. Е., кафедра детских болезней с курсом детских инфекционных болезней, 03.10.2005.
1 Схема терапии представлена в соответствии с «Рекомендациями по оказанию скорой медицинской помощи детям на догоспитальном этапе». Под. ред. А. Г. Мирошниченко, В. М. Шайтара. СПб.: Невский диалект, 2005. – С. 62. Однако, Носов В. Н. (1982) дает более подробную схему, которую можно представить так:
1. Одномоментно вводим 10 ml / кг. плазмы или плазмозамещающих растворов (Поливинилпирролидон, Полиглюкин).
2. До установления типа дегидротации: Sol. NaCl 0,9% + Sol. Glucosae 5% + Sol. NaSO4 1,3% - 1 : 2 : 1
3. При установленном типе дегидротации:
- изотоническая: Sol. NaCl 0,9% [или sol. Рингера-Локка] + Sol. Glucosae 5% - 1 : 1
- вододефицитная: тоже, но в пропорции 1 : 3.
- соледефицитная: Sol. NaCl 0,9% [или sol. Рингера-Локка] + Sol. Glucosae 5% + NaSo4 1,3% - 4:2:1
2 См.: «Рекомендации...» - С. 63.
