Внутрипросветноэндоскопические изменения желудочно-кишечного тракта при болезнях органов пищеварения у детей 14. 00. 09 Педиатрия 14. 00. 35 Детская хирургия
| Вид материала | Автореферат |
- Классификация заболеваний желудочно – кишечного тракта, 81.44kb.
- Заболевания желудочно-кишечного тракта, 4.76kb.
- Перечень медицинских услуг при заболеваниях желудочно-кишечного тракта, 63.55kb.
- Программа подготовки в клинической интернатуре по специальности «педиатриЯ», 179.71kb.
- Возможности эндоскопических методов исследования в ранней диагностике онкологических, 42.3kb.
- Проекта, 19.75kb.
- Программа кыргызско-турецкого университета "манас", 98.6kb.
- Г. Р. Хасанова общая характеристика работы, 959.74kb.
- Режима, создания физического и психического покоя, 886.19kb.
- Министерства Здравоохранения Российской Федерации радиоволновая эндоскопическая хирургия, 129.48kb.
1 2
На правах рукописи
Лохматов Максим Михайлович
ВНУТРИПРОСВЕТНОЭНДОСКОПИЧЕСКИЕ ИЗМЕНЕНИЯ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА ПРИ БОЛЕЗНЯХ ОРГАНОВ ПИЩЕВАРЕНИЯ У ДЕТЕЙ
14.00.09 Педиатрия
14.00.35 Детская хирургия
АВТОРЕФЕРАТ
Диссертации на соискание ученой степени
доктора медицинских наук
Москва - 2008 год
Работа выполнена в научно-исследовательском институте педиатрии ГУ Научный Центр Здоровья Детей РАМН
Научный консультант:
доктор медицинских наук, профессор Щербаков Петр Леонидович
Официальные оппоненты:
доктор медицинских наук, профессор Дронов Анатолий Федорович
доктор медицинских наук, профессор Копейкин Владимир Иванович
доктор медицинских наук, профессор Эрдес Светлана Ильинична
Ведущая организация:
ФГУ МНИИ Педиатрии и Детской хирургии Росмедтехнологий
Защита состоится ______________ 2008 года в _____ часов на заседании диссертационного совета Д 001.023.01 при ГУ Научный центр здоровья детей РАМН по адресу: 119991, г. Москва, Ломоносовский пр-кт, д.2/62.
С диссертацией можно ознакомиться в библиотеке ГУ Научного центра здоровья детей РАМН (Москва, Ломоносовский пр-кт, д 2/62)
Автореферат разослан «_____» _______________ 2008 г.
Ученый секретарь
диссертационного совета,
кандидат медицинских наук Тимофеева А.Г.
АКТУАЛЬНОСТЬ ТЕМЫ
В последние годы, в связи со значительным ухудшением экологической ситуации и питания, большими психологическими нагрузками, наследственными факторами отмечается неуклонный рост количества воспалительных заболеваний кишечника у детей, поэтому их раннее и точное распознавание приобретает все большее значение. Важность своевременного выявления заболеваний желудочно-кишечного тракта определяется их распространенностью, глубиной поражения, сложностью проводимой терапии, высоким уровнем инвалидизации и социальной дезадаптации при их осложненном течении.
На первых этапах развития детской эндоскопии происходило накопление информации о состоянии слизистой оболочки желудочно-кишечного тракта в норме и при различных патологических процессах, что позволило разработать алгоритмы эндоскопического обследования и лечения детей с различной патологией желудочно-кишечного тракта.
Диагностика и лечение заболеваний органов пищеварительного тракта получили новый импульс для своего развития после внедрения в клиническую практику фиброоптических эндоскопов. Был расширен диапазон диагностических исследований и созданы новые лечебные манипуляции. Эндоскопические технологии стремительно развиваются и сегодня, однако существующие методы визуального контроля кишечника ограничиваются техническими характеристиками аппарата, что не позволяет осматривать глубокие отделы тонкой кишки, которые наиболее подвержены изменениям при врожденных аномалиях, синдроме нарушенного кишечного всасывания, наследственных болезнях органов пищеварения.
Появление видеоэндоскопов, сочетающих в себе электронную микроскопию слизистой оболочки непосредственно во время исследования, или новейшие разработки по FICE- системе позволяют совершать не только детальное исследование СО на субклеточном уровне, но и осматривать ее в различных цветовых спектрах, что значительно повышает диагностические возможности эндоскопических исследований.
На сегодняшний момент эндоскопия является наиболее объективным методом оценки пищеварительной системы. Внедрение в практическую гастроэнтерологию новейших эндоскопических методик: ЭГДС, колоноскопии, видеокапсульной эндоскопии, двухбаллонной энтероскопии позволило не только осматривать слизистую оболочку, но и проводить лечебные манипуляции, в том числе в ранее недоступных отделах пищеварительного тракта. Разнообразие, стремительная модернизация старых и появление новых эндоскопических методик исследования ЖКТ требуюдт тщательного анализа их информативности и определения объема эндоскопического вмешательства, необходимого для выявления патологического процесса, локализованного в желудочно-кишечном тракте, что и послужило основанием для проведения нашей работы.
ЦЕЛЬ РАБОТЫ
Установить закономерности изменений эндоскопических параметров при различных формах органов пищеварения у детей для повышения эффективности диагностики.
ЗАДАЧИ ИССЛЕДОВАНИЯ
- Определить информативность различных методов внутрипросветной эндоскопии при болезнях органов пищеварения у детей.
- Установить показания и противопоказания для проведения различных методов внутрипросветной эндоскопии желудочно-кишечного тракта у детей.
- Обосновать разработать критерии для дифференцированного выбора эндоскопических исследований при различных формах патологии.
- Обосновать алгоритм проведения эндоскопических обследований при первичных проявлениях и рецидивах заболеваний.
НАУЧНАЯ НОВИЗНА
На основании клинико-эндоскопического и гистологического обследований, проведенных у 1708 детей в возрасте от 1 до 18 лет, с различными болезнями органов пищеварения, определены показания для выполнения эндоскопических исследований детей (эзофагогастродуоденоскопии, колоноскопического исследования, видеокапсульной эндоскопии, двухбаллонной энтероскопии).
Впервые в педиатрии дана комплексная оценка эндоскопически неизмененной слизистой оболочки пищеварительного тракта на всем его протяжении (пищевода, желудка, двенадцатиперстной, тонкой и толстой кишок).
Впервые в отечественной эндоскопии у детей проведен сравнительный анализ диагностической ценности эндоскопических изменений при хронических воспалительных болезнях желудочно-кишечного тракта у детей и оценены особенности течения болезней в зависимости от распространенности поражений.
Впервые разработан и апробирован в клинической практике алгоритм проведения клинико-эндоскопических обследований при болезнях органов пищеварения.
Впервые представлена визуальная характеристика слизистой оболочки глубоких отделов пищеварительного тракта, ранее недоступных для эндоскопической техники при этих патологических состояниях.
Впервые проведено сравнение эффективности и диагностической ценности различных эндоскопических методов выявления патологических процессов желудочно-кишечного тракта.
Впервые разработаны и сформулированы показания и противопоказания для проведения глубокой энтероскопии у детей.
В результате проведения работы, изменены правила подготовки детей ко всем современным методам внутрипросветной эндоскопии.
Впервые в России разработана методика выполнения видеокапсульной эндоскопии детям, начиная с 1-го года жизни.
ПРАКТИЧЕСКАЯ ЗНАЧИМОСТЬ
Рациональное сочетание различных эндоскопических методов обследования у детей в разработанном нами алгоритме дает возможность провести диагностику заболеваний пищеварительного тракта на ранних стадиях, а также контролировать эффективность проводимого лечения. Правильный выбор эндоскопических методов исследования во многих случаях позволяет избежать полостных операций.
Ценность эндоскопических методов исследования различается в зависимости от локализации поражения в пищеварительном тракте. Наиболее эффективным методом выявления патологии верхних отделов пищеварительного тракта остается эзофагогастродуоденоскопия, однако, при проведении видеокапсульного исследования также получены доказательства его эффективности в 64,4%.
Основным методом диагностики изменений слизистой оболочки нижних отделов желудочно-кишечного тракта, бесспорно, остается колоноскопическое исследование. Видеокапсульная эндоскопия показала свою эффективность в этих отделах лишь в 17,7%.
Единственными эндоскопическими методами диагностики заболеваний тонкой кишки на сегодняшний день являются видеокапсульная эндоскопия и двухбаллонная энтероскопия.
Двухбаллонная энтероскопия не уступает в эффективности эзофагогастродуоденоскопии и колоноскопическому исследованию, но проводится под длительным наркозом и рентгенологическим контролем, поэтому его применение сопряжено с техническими трудностями, ограничено условиями стационара. В связи с этим двухбаллонная энтероскопия проводится, как дополнительный метод исследования пищеварительного тракта после выполненной видеокапсульной эндоскопии при необходимости взятия биопсии либо проведения лечебных манипуляций.
При проведении эндоскопического обследования необходимо взятие биопсийного материала из всех осматриваемых отделов пищеварительного тракта, что повышает диагностическую ценность методов на 13% и более.
Эндоскопические вмешательства являются важными диагностическими методами (визуальный осмотр, взятие биопсийного материала), а также эффективными лечебными мерами при многих форма патологии (атопический дерматит, желудочно-кишечные кровотечения, полипы, локализованные в различных отделах пищеварительного тракта).
Нами разработан и предложен новейший способ лечения атопического дерматита, заключающийся в трехкратном орошении слизистой оболочки тонкой кишки раствором метиленового синего.
Разработанный нами метод подготовки детей к проведению колоноскопического обследования позволяет провести эффективное очищение толстой кишки без применения очистительных клизм, что приводит к повышению качества жизни и не травмирует психику ребенка.
Сравнительный анализ эффективности эндоскопического и ультразвукового методов исследования верхних отделов пищеварительного тракта показал информативность ультразвукового исследования более 52,3% при выявлении воспалительных изменений слизистой оболочки желудочно-кишечного тракта, что позволяет рекомендовать проведение ультразвуковой диагностики в поликлиниках, особенно не оснащенных эндоскопической аппаратурой.
Внедрение новых эндоскопических методик в амбулаторно-поликлиническую сеть дает возможность сократить необходимость госпитализации детей.
ВНЕДРЕНИЕ РЕЗУЛЬТАТОВ РАБОТЫ В ПРАКТИКУ
Результаты исследования, тактика и оценка эффективности различных эндоскопических методик у детей с патологией органов пищеварения внедрены в практику в отделениях плановой хирургии, реанимации, ревматологическом, гастроэнтерологическом, аллергологическом, пульмонологическом отделениях, отделении ультразвуковой и рентгенологической диагностики ГУ НЦЗД РАМН. Акты внедрения свидетельствуют о высокой значимости результатов диссертации в практике лечебной работы.
Полученные данные включены в программу обучения на факультете усовершенствования врачей ГОУ ВПО Российский государственный медицинский университет.
Получены патенты на изобретения «Способ подготовки к видеокапсульной эндоскопии» (№ 2269343) и «Средство для лечения атопического дерматита» (№ 2007128146).
Подана заявка на оформление патента «Способ подготовки детей к колоноскопическому обследованию» (№ 2008105424 от 15.02.2008).
АПРОБАЦИЯ РАБОТЫ
Результаты работы доложены на Российских и международных конгрессах, национальных и зарубежных форумах врачей: 7-й Международный славяно-балтийский научный форум "Санкт-Петербург - Гастро-2005", Десятая Российская гастроэнтерологическая неделя Москва (2004), XI Московский международный конгресс по эндоскопической хирургии (2005), Симпозиум «Высокие медицинские технологии в гастроэнтерологии» (2007), Конгрессах педиатров России в (2006, 2007).
ПУБЛИКАЦИИ
По материалам диссертации опубликовано 16 научных работ в России и за рубежом, из них 8 – в Российской и 8 в зарубежной прессе, в том числе 8 статей – в журналах, рекомендованных ВАК.
ОБЪЕМ И СТРУКТУРА ДИССЕРТАЦИИ
Диссертация изложена на 224 страницах машинописного текста, состоит из введения, обзора литературы, 4-х глав, посвященных описанию материала, методов и результатов исследований, обсуждению результатов, выводов. Работа содержит 31 таблицу и 94 рисунка. Список использованной литературы содержит 302 источника, включая 124 работ отечественных и 178 – зарубежных авторов.
СОДЕРЖАНИЕ РАБОТЫ
ОБЪЕМ И МЕТОДЫ ИССЛЕДОВАНИЙ
Работа выполнена в эндоскопическом отделении ( зав.отд. д.м.н. Шавров А.А) НИИ педиатрии ГУ НЦЗД РАМН (директор академик РАМН, А.А.Баранов). Гистологические исследования биоптатов желудочно-кишечного тракта проводились в патологоанатомической лаборатории ГУ НЦЗД РАМН (зав. – д.м.н., проф. Талалаев А.Г.), ультразвуковые исследования органов брюшной полости проводились в отделении ультразвуковой диагностики (зав. отд. – д.м.н., проф. Дворяковский И.В.) НИИ педиатрии ГУ НЦЗД РАМН.
Нами было обследовано 1708 детей (855 мальчиков, 853 девочки), из них у 1612 детей в возрасте от 1 до 18 лет (средний возраст - 12,8 ± 0,2 лет), были выявлены различные формы хронической патологии желудочно-кишечного тракта (табл.1). 1413 детей находились на лечении в отделении гастроэнтерологии с гепатологической группой (зав. отд. д.м.н., проф. А.С. Потапов). Из них у 369 детей выявлена язвенная болезнь двенадцатиперстной кишки (174 мальчика, 195 девочек), 618 (313 мальчика, 305 девочек) страдали гастритом и\или дуоденитом. У 33 детей (16 мальчиков, 17 девочек) диагностирована болезнь Крона, у 77 (39 мальчиков, 37 девочек) – неспецифический язвенный колит, у 222 (129 мальчиков и 93 девочки) – хронический колит. 19 детей (11 мальчиков и 8 девочек) с тотальным полипозом желудочно-кишечного тракта (синдром Пейтца – Егерса), лечились в хирургическом отделении (зав. отд. д.м.н., проф. И.В. Киргизов). 112 детей, страдавших ювенильным ревматоидным артритом (ЮРА) (47 мальчиков, 65 девочек), проходили курс лечения в ревматологическом отделении (зав. отд. д.м.н., проф. Е.И. Алексеева). 162 ребенка (78 мальчиков, 84 девочки) с атопическим дерматитом проходили лечение в аллергологическом отделении (зав. отд. академик РАМН, д.м.н., проф. И.И. Балаболкин).
Таблица 1
Характеристика обследованных детей в зависимости от заболевания и пола
| Основное заболевание | Число обследованных детей | Всего | |
| Мальчики | Девочки | ||
| Язвенная болезнь ДПК | 174 | 195 | 369 |
| Гастрит, дуоденит | 313 | 305 | 618 |
| Болезнь Крона | 16 | 17 | 33 |
| Неспецифический язвенный колит | 39 | 37 | 77 |
| Хронические колиты | 129 | 93 | 222 |
| Синдром Пейтца – Егерса | 11 | 8 | 19 |
| ЮРА | 47 | 65 | 112 |
| Атопический дерматит | 78 | 84 | 162 |
| Контрольная группа | 47 | 49 | 96 |
| Всего | 855 | 853 | 1708 |
Примечание: ДПК – двенадцатиперстная кишка;
ЮРА – ювенильный ревматоидный артрит
96 детей (47 мальчиков, 49 девочек), которые не предъявляли жалоб, в возрасте от 5 до 15 лет, составили контрольную группу. Эндоскопические исследования им проводились по просьбе родственников в связи с отягощенной наследственностью.
Всего под нашим наблюдением находилось 855 мальчиков и 853 девочек (табл. 2). Из обследованных нами детей 67 (3,9%) были в возрасте от 1 до 3 лет, 136 детей (7%) – в возрасте от 3 до 7 лет, 429 (25,1%) – в возрасте от 7 до 12 лет, 432 (25,3%) – от 12 до 15 лет и 644 человек (37,7%) – старше 15 лет.
В зависимости от основного заболевания, наблюдаемые нами дети нуждались в проведении различной эндоскопической диагностики (табл. 2). Все эндоскопические исследования проводились после предварительной беседы с родителями и подписания информированного согласия.
Таблица 2
Объем эндоскопического обследования у детей в зависимости от основного заболевания
| Основное заболевание | Метод исследования | ЭГДС | Колоноскопическое исследование | ВКЭ | ДБЭ | |
| Антеградная | ретроградная | |||||
| Язвенная болезнь ДПК (n=369) | 369 | 5 | 5 | - | - | |
| Гастрит, дуоденит (n=618) | 618 | - | - | - | | |
| Болезнь Крона (n=33) | 33 | 33 | 33 | 8 | 4 | |
| НЯК (n=77) | 77 | 77 | 77 | 4 | 1 | |
| Хронические колиты (n=222) | 222 | 222 | - | - | - | |
| Синдром Пейтц-Егерса (n=19) | 19 | 9 | 9 | 3 | - | |
| ЮРА (n=112) | 112 | 2 | 12 | - | - | |
| Атопический дерматит (n=162) | 162 | - | 20 | - | - | |
| Контрольная группа (n=96) | 96 | - | - | - | - | |
| Всего (n=1708) | 1708 | 348 | 156 | 15 | 5 | |
У больных с язвенной болезнью двенадцатиперстной кишки, всем детям проводилась эзофагогастродуоденоскопия, и пяти детям, у которых при контрольном обследовании выявлена активная язва, проводилось колоноскопическое исследование, и, впоследствии, видеокапсульная эндоскопия.
Всем 618 детям с гастритом и\или дуоденитом проведена диагностическая ЭГДС. 33 детям с болезнью Крона проводилась ЭГДС, колоноскопическое исследование и видеокапсульная эндоскопия, также 4 детям проведена комбинированная и 4 – антеградная двухбаллонная энтероскопия. Всей группе детей, страдающих неспецифическим язвенным колитом (77 детей), проведена ЭГДС, колоноскопическое исследование и видеокапсульная эндоскопия. 1 ребенку из этой группы проведена комбинированная и 3 – антеградная двухбаллонная энтероскопия. Всем 222 детям, наблюдаемым по поводу хронического колита, проводилась эзофагогастродуоденоскопия и колоноскопическое исследование. Детям с синдромом Пейтца – Егерса проводились следующие эндоскопические исследования: 19 ЭГДС, 9 колоноскопических исследований, 9 видеокапсульных эндоскопий, 3 антеградных двухбаллонных энтероскопий. Всем 112 детям с ювенильным ревматоидным артритом проведена диагностическая эзофагогастродуоденоскопия, двум – колоноскопическое исследование, 12 детям – видеокапсульная эндоскопия. ЭГДС проводилась 162 детям с диагнозом атопический дерматит, 20 детям из этой группы проведена видеокапсульная эндоскопия. Детям из контрольной группы (96 человек) проводилась диагностическая эзофагогастродуоденоскопия.
У большинства наблюдаемых нами детей имелась сопутствующая патология, наличие которой приводило к значительному снижению резистентности организма в целом, и, как следствие, провоцировало возникновение заболеваний желудочно-кишечного тракта, что совпадает с наблюдениями других авторов. С другой стороны, наличие тяжелого заболевания, а также препараты, применяемые для его лечения, могут сами провоцировать возникновение различной патологии как ЖКТ, так и других органов и систем.
Гастроэнтерологические заболевания относятся к тем видам патологии, в возникновении которых большое значение имеет семейный анамнез. 96 детей, составивших контрольную группу, не предъявляли жалоб, однако у них была отягощена наследственность по заболеваниям пищеварительной системы. Родственники 70 (72,9%) детей этой группы страдали хроническим гастритом (37 – по материнской и 33 – по отцовской линии). У 13 человек (13,5%) в семейном анамнезе – язвенная болезнь: у 5 отцов и 4 матерей – язвенная болезнь желудка, у 3 отцов и 1 бабушки по отцовской линии – язвенная болезнь двенадцатиперстной кишки. Родители семерых (7,3%) (4 матери и 3 отца) страдали поражением поджелудочной железы, 9 (9,4%) – хроническим холециститом (5 матерей и 4 отцов), мать одного (1%) - неспецифическим язвенным колитом.
Многие дети, находившиеся под нашим наблюдением, предъявляли жалобы не только на симптомы поражения органов ЖКТ, но и на общие симптомы (слабость при физической нагрузке, одышка и др.). Кроме того, многие симптомы со стороны пищеварительного тракта являлись неспецифическими для того или иного заболевания. Из всего вышесказанного можно сделать вывод, что тщательно и грамотно собранный анамнез дает возможность заподозрить ту или иную форму патологии органов желудочно-кишечного тракта, но для установления окончательного диагноза необходимо проведение дополнительного эндоскопического обследования. Однако все эндоскопические методы исследования связаны с эмоциональным дискомфортом для ребенка, техническими трудностями, а некоторые – и с рентгенологической нагрузкой. Поэтому для выбора правильной тактики обследования детей с различной патологией органов ЖКТ необходимы клинический осмотр и тщательный сбор анамнеза.
Материал был обработан в лаборатории медицинской кибернетики РОНЦ им. Н.Н.Блохина РАМН с помощью программ медикобиологической статистики "АСТА". В комплекс исследования входили: 1) программа одномерной и многомерной статистики; 2) программа определения чувствительности, специфичности и точности диагностических методов у детей с различными заболеваниями ЖКТ; 3) произведена оценка достоверности различия в группах.
Для проверки гипотез использованы следующие критерии согласия: t-Стьюдента,
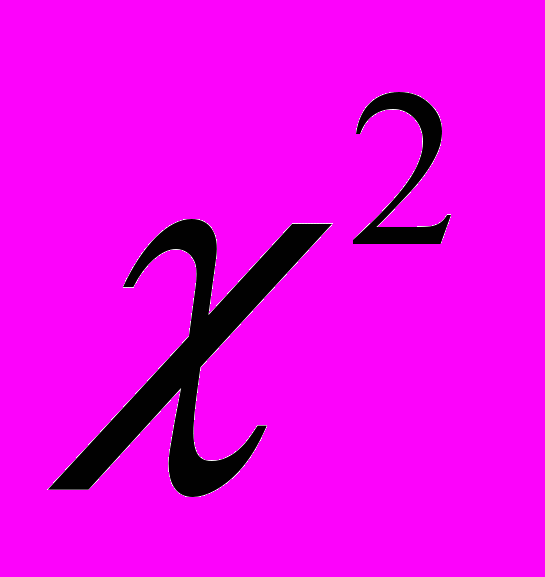 -Пирсона и F-Фишера.
-Пирсона и F-Фишера. Достоверность различий в нашем исследовании определялась с помощью доверительного коэффициента T (критерий Стьюдента). Различия считались статистически достоверными при t>2,0, т.е. с уровнем значимости P < 0,05 (95% точности).
Если вычисленное значение t превышает критическое t
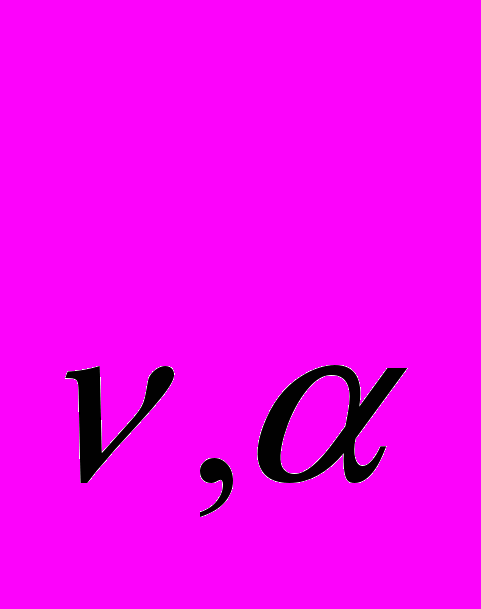 ,то гипотеза H
,то гипотеза H о равенстве значения параметра истинному отвергается или сравниваемые два значения различаются. Для полученных нами данных уровень значимости различий был принят равным 5% (=0.05).
о равенстве значения параметра истинному отвергается или сравниваемые два значения различаются. Для полученных нами данных уровень значимости различий был принят равным 5% (=0.05).РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЙ И ИХ ОБСУЖДЕНИЕ
Первичная эзофагогастродуоденоскопия была проведена 1708 детям. В группе детей, больных гастритом и\или дуоденитом (618 человек), наиболее распространенной патологией является нарушение двигательной активности пищеварительного тракта – дуоденогастральный рефлюкс – у 20 человек (35,6%). В группе больных язвенной болезнью двенадцатиперстной кишки, в которую вошло 369 человек, наиболее часто выявлялся гастрит и\или дуоденит с геморрагиями 127 (34,4%) детей, или с гиперемией 206 (55,8%) детей, дуоденогастральный рефлюкс - 152 ребенка (41,2%). Во время проведения ЭГДС у всех детей с язвенной болезнью двенадцатиперстной кишки в луковице выявлялись один или несколько язвенных дефектов, различающихся по размерам, форме, степени активности (заживления), расположению и характеру окружающей слизистой оболочки. Совокупность этих признаков определяла стадию активности язвенной болезни. При контрольном эндоскопическом исследовании у 5 детей по-прежнему выявлялись активные язвенные дефекты, несмотря на полностью проведенный курс противоязвенной терапии. Впоследствии этим детям было проведено дополнительное эндоскопическое обследование (колоноскопия, видеокапсульная эндоскопия).
Гастрит - наиболее часто выявляемая патология у детей, страдавших болезнью Крона (33 человека). Гастрит или дуоденит с геморрагиями обнаружен у 12 детей (36,4%), гастрит, дуоденит с гиперемией - у 22 (66,6%). Также часто в этой группе выявляется дуоденогастральный рефлюкс - у 12 детей (36,4%). Среди детей, болеющих неспецифическим язвенным колитом (77 человек), нами выявлено большое количество сопутствующей патологии ВОПТ. Наиболее часто встречались: гастрит или дуоденит с геморрагиями – у 28 детей (36,4%), гастрит с гиперемией - у 69 (89,6%). Признаки дуоденогастрального рефлюкса определялись у 52 детей (67,5%), рефлюкс-эзофагита - у 19 (24,7%), лимфангиэктазии в тонкой кишке – у 27 (35%). Наиболее часто встречаемой патологией у детей с хроническими колитами (222 ребенка) являлись гастрит, дуоденит (эрозивные – у 8 (3,6%), геморрагические - у 118 человек (53,2%), с гиперемией – у 168 (75,7%)), а также в большом проценте случаев выявлялись лимфоангиэктазии в тонкой кишке - у 68 детей (30,6%). У 12 из 19 детей с синдромом Пейтц – Егерса (63,2%) в тощей кишке были выявлены полипы округлой формы, от 3 до 30 мм в диаметре, с равномерно дольчатой поверхностью, напоминавшие ягоду малины, имевшие короткую широкую ножку, располагавшиеся на расстоянии 20-30 см. от связки Трейца. В желудке такие же полипы выявлялись у 7 детей.
Среди детей с ювенильным ревматоидным во время проведения ЭГДС очень часто выявляется патология верхних отделов пищеварительного тракта, что вызвано как основным заболеванием, так и осложнениями терапии. Так, язвенная болезнь двенадцатиперстной кишки выявлена у 2 детей (1,8%), дуоденит с эрозиями у 21 (18,8%), гастрит или дуоденит с геморрагиями – у 24 (21,4%), гастрит или дуоденит с эритемой – у 67 (59,8%). Еюнит присутствовал у 73 детей (65,2%), дуоденогастральный рефлюкс – у 37 (33%), рефлюкс-эзофагит – у 19 (16,9%), лимфангиэктазии в тонкой кишке – 19 (16,9%). Затруднял диагностику тот факт, что, как правило, больные ЮРА не предъявляли жалоб.
При атопическом дерматите у подавляющего большинства детей выявлялись признаки еюнита – у 130 (80,2%), а также гастрита и\или дуоденита различной степени выраженности (у 38 детей (23,5%) – геморрагические, у 120 (74%) – с гиперемией). Признаки дуоденогастрального рефлюкса определялись у 30 (18,5%) человек. При обследовании 96 детей из контрольной группы у 4 человек (4,2%) выявлен гастрит или дуоденит с геморрагиями, гастрит с гиперемией – у 56 (58,3%). У 20 детей (20,8%) обнаружен дуоденогастральный рефлюкс, у 8 (8,3%) - рефлюкс-эзофагит, у 2 (2,08%) – единичные лимфангиэктазии в тонкой кишке. Несмотря на отсутствие жалоб, у детей с отягощенной наследственностью необходимо проводить регулярное обследование с целью выявления скрытой патологии.
Патология пищеварительного тракта может быть диагностирована не только эндоскопическими методами, но и при ультразвуковом исследовании. Однако эти методы имеют различную диагностическую значимость. При сравнении эндоскопических и ультразвуковых методов диагностики заболеваний желудочно-кишечного тракта у детей различных возрастных групп, нами было выявлено, что общим визуальным признаком воспаления слизистой оболочки желудка является наличие большого количества жидкости в желудке натощак в результате повышения активности секреторных клеток. При проведении ЭГДС оно выявлено у 625 детей (36,6%), из которых 127 детей (20,3%) в возрасте до 5 лет, 187 (29,9%)- от 5 до 15 лет, 311 (49,6%) – старше 15 лет. При проведении ультразвукового исследования органов брюшной полости большое количество жидкости в желудке выявлялось у 327 детей (19,1%): 5 детей (1,5%) младше 5 лет, 146 (44,7%) – от 5 до 15 лет, 176 детей (53,8%) - старше 15 лет.
Отек слизистой оболочки желудка, также свидетельствующий о наличии воспалительных изменений, при эндоскопическом исследовании наблюдался у 1004 детей (58,8%). Из них моложе 5 лет были 49 человек (4,9%), от 5 до 15 – 369 детей (36,6%), старше 15 лет – 586 (58,5%).
Утолщение слизистой оболочки желудка также наблюдалось у 565 детей (33%) при проведении ультразвукового исследования. 25 детей (4,4%) были младше 5 лет, 197 детей (34,9%) – в возрасте от 5 до 15 лет, 343 (60,7%) – старше 15 лет. При сравнении эффективности ЭГДС и УЗИ в диагностике патологии ВОПТ эффективность ЭГДС принималась за 100%. При этом выявление на УЗИ большого количества жидкости в желудке натощак составило 52,3%, а отек слизистой оболочки желудка определялся в 56,3%. Таким образом, ультразвуковое исследование является эффективным методом диагностики воспалительных изменений ВОПТ.
12 детям с выраженным кожным синдромом при атопическом дерматите проводилось эндоскопическое лечение с применением свежеприготовленного 1% водного раствора метиленового синего. При первичной ЭГДС, после предварительного получения информированного согласия у родителей, этим детям проводилось взятие биопсийного материала из тощей кишки и орошение СО последней раствором метиленового синего, в количестве от 5 до 15 мл, в зависимости от возраста. Повторные ЭГДС с орошением СО препаратом проводились на 3 и 6 дни, перед проведением последнего орошения осуществлялось контрольное гистологическое исследование.
Основными макроскопическими признаками еюнита, выявлявшегося у всех детей, были: поперечная исчерченность ворсинчатого слоя СО, гиперемия СО, большое количество слизи на поверхности СО, выявляемые до лечения у 12 детей (100%), после лечения - соответственно у 10 (83,3%), 4 (33,3%) и 2 (16,7%). Проводилась качественная оценка микроскопических признаков воспаления – содержания в гистопрепарате лимфоцитов, макрофагов и эозинофилов. До начала лечения содержание лимфоцитов составляло +++ у 9 детей (75%), ++ у 3 (25%), после лечения + у всех детей. Макрофаги в препарате до лечения составили +++ у всех 12 детей, после ++ у 1 (8,3%) и + у 11 (91,7%); эозинофилы до лечения определялись +++ у 11 детей (91,7%) и ++ у 1 ребенка (8,3%), после лечения ++ у 2 (16,7%), + у 10 (83,3%). В результате работы доказано, что эффективность эндоскопического лечения атопического дерматита составляет 83,3%. При этом визуально отмечается уменьшение воспалительных изменений со стороны слизистой оболочки тонкой кишки и, как следствие, снижение остроты кожных проявлений.
Колоноскопическое исследование проводилась 348 детям, страдавшим болезнью Крона, неспецифическим язвенным колитом, хроническим колитом, синдромом Пейтц – Егерса для уточнения локализации и характера поражения нижних отделов ЖКТ, а также 5 детям, первоначально отнесенным в группу больных язвенной болезнью двенадцатиперстной кишки, у которых после проведенного стандартного курса противоязвенной терапии не наступило заживление язвенных дефектов.
У 2 детей (40%) из 5 обследованных с первоначальным диагнозом язвенной болезни двенадцатиперстной кишки обнаруживались эндоскопические признаки терминального илеита, у 40% (2 ребенка) – эрозивного проктита и проктосигмоидита, у 1 (20%) – язвенного колита. В результате проведенного колоноскопического исследования у двоих детей этой группы заподозрена болезнь Крона, у троих – неспецифический язвенный колит. Впоследствии этим детям проводилась видеокапсульная эндоскопия. Среди детей, страдавших болезнью Крона (33 человека), эндоскопическая картина эрозивного илеита наблюдалась у 18 (54,5%), терминального илеита – у 24 детей (72,7%). Неспецифическим язвенным колитом страдали 77 человек, из них у 67 (87%) обнаружен колит, распространявшийся на 2 и более отделов толстой кишки. У 39 детей (50,6%) на стенках и в просвете кишки определялась вязкая серая слизь. На фоне резкого полнокровия и отека слизистой оболочки обнаруживались поверхностные язвы звездчатой и округлой формы. В результате поверхность слизистой оболочки напоминала «ткань, изъеденную молью». Язвы слизистой оболочки толстой кишки были выявлены у 58 человек (75,3%).
При колоноскопическом исследовании на всем протяжении пораженного участка слизистой оболочки у этих детей выявлялись «кольцевидные» эрозии на фоне бледно-розовой слизистой оболочки, складки сглажены. Во время колоноскопии у всех 222 детей, страдавших хроническими колитами, выявлялись воспалительные изменения слизистой оболочки в виде отека, гиперемии и смазанности сосудистого рисунка различной степени выраженности, наложения вязкой, беловато-серой слизи, локализовавшиеся в местах выраженного воспаления. Эндоскопическая картина распространенного колита наблюдалась у 196 человек из этой группы (88,2%), воспаление, находящееся в границах сигмовидной кишки – у 38 (17,1%), проктит выявлялся у 64 (28,8%) детей. В группе детей с синдромом Пейтца – Егерса у 4 детей выявлен распространенный колит, который характеризовался катаральными воспалительными изменениями (диффузная либо «гнездная» гиперемия, смазанность сосудистого рисунка), затрагивавшими два и более отдела ободочной кишки. Для верификации диагноза двум детям из группы больных ЮРА, у которых отмечались эпизоды стула с примесью темной крови, было проведено колоноскопическое исследование, при котором у одного ребенка был выявлен эрозивный илеит, а у другого - язвенный колит, по всей видимости, являвшиеся источником кровотечения.
Всего в процессе работы проведено 568 колоноскопических исследований, поскольку детям, страдавшим болезнью Крона и неспецифическим язвенным колитом, колоноскопия проводилась трижды, с интервалом в год, с целью контроля за состоянием слизистой оболочки нижних отделов желудочно-кишечного тракта и эффективностью проводимой терапии.
Лечение воспалительных заболеваний кишечника проводилось по схеме с применением преднизолона, салофалька, азатиаприла. Во время ежегодной плановой госпитализации у детей, страдавших болезнью Крона и неспецифическим язвенным колитом, проводилось колоноскопическое исследование, на котором выявлено, что после года проведенного лечения ремиссии достигали около 70% детей, через 2 года от начала лечения у 45% детей выявлялось возвращение клинической и эндоскопической картины.
Колоноскопическое исследование является высокоинформативным методом исследования прямой, сигмовидной, ободочной, 15-20 см. подвздошной кишок, который позволяет провести тщательный осмотр СО вышеизложенных отделов, осуществлять такие диагностические манипуляции, как взятие биопсийного материала, микрохирургические манипуляции - удаление полипов, остановка кровотечения. Недостататком метода является возможное перерастяжение СО при нагнетании воздуха – при этом затрудняется оценка эндоскопической картины. Глубина исследования ограничена длиной аппарата. Также для проведения колоноскопии необходима тщательная подготовка пациента.
Для оценки состояния глубоких отделов кишечника, при необходимости дифференциальной диагностики в сложных ситуациях или для точного установления объема поражения 156 детям, находящимся под нашим наблюдением, было проведено видеокапсульное исследование. Из 156 детей, которым была выполнена видеокапсульная эндоскопия, 18 были в возрасте от 1 до 5 лет и не могли самостоятельно проглатывать видеокапсулу, в связи с чем капсула доставлялась в желудок или двенадцатиперстную кишку при помощи эндоскопа, оснащенного прозрачным колпачком, диаметр которого соответствовал диаметру капсулы. В процессе выполнения работы было выявлено, что при исследовании ВОПТ у детей с повышенным газообразованием качество изображения снижается, а при наличии дуоденогастрального рефлюкса капсула долго задерживается в желудке, при этом часть зарядки аккумуляторных батарей тратится впустую. Для предотвращения этих осложнений нами была разработана схема медикаментозной подготовки к видеокапсульному эндоскопическому исследованию: за 20 минут до начала исследования ребенок принимал 40 мг эмульсии пеногасителя (симетикон) для снижения пенообразования и улучшения качества видеоизображения. Непосредственно перед исследованием ребенку назначали прокинетик (домперидон) в дозировке 10 мг, однократно, который, усиливая моторику верхних отделов ЖКТ, обеспечивал более быструю эвакуацию видеокапсулы из желудка. При этом домперидон, не оказывая влияния на глубокие отделы ЖКТ, не мешает оценке их моторной функции при проведении видеокапсульного исследования.
В группе больных с первоначальным диагнозом язвенной болезни двенадцатиперстной кишки при проведении ВКЭ у 4 человек определялся еюнит, у 3 – лимфангиэктазии в тонкой кишке, у 1 ребенка определялись эндоскопические признаки эрозивного илеита, у 2 человек - терминального илеита.
Патогномоничным признаком болезни Крона являются гранулемы в слизистой оболочке кишки, состоящие из гигантских эпителиоидных клеток. Визуально пораженные участки сравниваются с «садовым шлангом». Из–за утолщения и ригидности стенок кишка выглядит, как «ребристая полая трубка». Длина кишки при болезни Крона изменяется незначительно, на некоторых участках возможно сужение просвета. При осмотре поверхности слизистой оболочки обращает на себя внимание отсутствие ее значительного полнокровия. Даже вблизи язв слизистая оболочка может сохранять бледно–розовый цвет. На участках поражения локализуются глубокие узкие язвенные дефекты с ровными краями, напоминающие ножевые порезы. Язвы обычно ориентированы вдоль или попрек оси кишки, имеют ровные края. Сохранившиеся между ними участки отечной слизистой оболочки придают поверхности кишки сходство с «булыжной мостовой». Продольные язвы могут прослеживаться на значительном протяжении, напоминая «следы от граблей». Наличие глубоких, «щелевидных» язв, проникающих иногда сквозь мышечный слой, может явиться источником развития свищей, ведущих в соседние органы, спаянные с кишкой вследствие серозита, который характерен для этого заболевания. У 3 детей (9%) из группы детей с болезнью Крона выявлялась картина еюнита, лимфангиэктазии в тонкой кишке – у 9 (27,3%). У 20 человек (60,6%) обнаружен эрозивный илеит (рис. 57,58), у 6 (18,2%) – терминальный илеит.
Во время проведения эндоскопического исследования при неспецифическом язвенном колите у детей отмечалось значительное полнокровие сосудов, смазанность сосудистого рисунка множественные эрозии в разных стадиях развития, язвенные дефекты. В активной фазе на фоне резкого полнокровия и отека слизистой оболочки обнаруживаются многочисленные язвы и эрозии различных форм и размеров. Для начальных стадий активной фазы воспалительного процесса при неспецифическом язвенном колите характерны мелкие язвы, обусловленные вскрытием крипт–абсцессов. Поверхность слизистой оболочки при этом напоминает «ткань, изъеденную молью». По мере формирования крупных и мелких язв, сохранившиеся между ними островки слизистой оболочки приобретают вид полипов. Чаще всего они бывают небольших размеров (от 2 до 5 мм), многочисленные, без четкого деления на ножку и тело, с гладкой поверхностью. Эти псевдополипы формируются при хронических формах заболевания с длительным анамнезом. В период ремиссии они рельефно выступают над поверхностью регенерирующей слизистой оболочки. С целью дифференциальной диагностики с болезнью Крона и для сравнения эффективности эндоскопических методик нами обследовано 77 больных неспецифическим язвенным колитом, из них лимфангиэктазии в тонкой кишке выявлены у 15детей (19,5%), терминальный илеит - у четверых (5,2%).
Среди детей, страдающих синдромом Пейтца – Егерса у 7 выявлен еюнит, у 4 - лимфангиэктазии в тонкой кишке. У всех 9 детей в тощей кишке были выявлено порядка 30 полипов округлой формы, характерных для этого заболевания, напоминавших ягоду малины, от 2 до 40 мм в диаметре, с равномерно дольчатой поверхностью, имевших короткую широкую ножку, располагавшихся на всем протяжении тонкой кишки. Такие же полипы выявлялись у 3 детей в желудке. В группе детей, страдающих ЮРА, у 11 (91,6%) выявлен еюнит, у 5 (41,6%) – лимфангиэктазии в тонкой кишке. Также видеокапсульная эндоскопия проведена 20 детям, страдавшим атопическим дерматитом, у всех детей этой группы определялся еюнит. У детей с болезнью Крона, неспецифическим язвенным колитом и ювенильным ревматоидным артритом видеокапсульная эндоскопия проводилась, как метод, дополняющий результаты ЭГДС и колоноскопии. При синдроме Пейтц – Егерса видеокапсульная эндоскопия приобретает особую значимость и может использоваться, как основной метод диагностики.
Видеокапсульное исследование не требует специальной подготовки. При проведении видеокапсульной эндоскопии удается осмотреть пищевод, желудок, тонкую кишку на всем ее протяжении, в том числе в недостижимых для традиционной эндоскопии местах. Оценить просвет, состояние слизистой оболочки и сосудистый рисунок верхней и средней трети пищевода при видеокапсульном исследовании ранее было практически невозможно, поскольку капсула проходила это отделы ЖКТ слишком быстро, и не удавалось получить качественные снимки из пищевода. Провести видеокапсульное исследование пищевода возможно при использовании специальной методики, которая заключается в том, что видеокапсула проглатывается ребенком в положении лежа. У маленьких детей возможно осмотреть также толстую кишку. Недостатком метода является невозможность проведения биопсии слизистой оболочки и различных манипуляций в просвете кишки (полипэктомия, остановка кровотечения).
В зависимости от скорости продвижения видеокапсулы по различным отделам ЖКТ, можно оценить активность моторно-эвакуаторной функции кишечника. Скорость продвижения видеокапсулы по различным отделам желудочно-кишечного тракта изменялась у детей в зависимости от возраста. Так, у детей от 1 до 5 лет, средняя скорость прохождения капсулы через желудок составила 23 ± 0,2 мин, через двенадцатиперстную кишку – 12 ± 0,4 мин, через тощую кишку – 16 ± 0,3 мин, через подвздошную кишку - 1200,2 мин, через поперечно-ободочную кишку - 1100,3 мин. В отличие от них, средняя скорость продвижения видеокапсулы у детей старше 5 лет через желудок составила 450.2 мин, через двенадцатиперстную кишку - 230.3 мин, через тощую кишку - 300.3 мин, через подвздошную кишку - 1200.2 мин. Мы также оценивали скорость продвижения видеокапсулы по ЖКТ у детей с различной патологией пищеварительного тракта. Средняя скорость продвижения видеокапсулы у обследуемых детей через желудок составила 400.7 мин, через двенадцатиперстную кишку - 320.4 мин, через тощую кишку - 390.7 мин, через подвздошную кишку - 1200.2 мин. При сравнении данных о скорости продвижения капсулы по пищеварительному тракту можно отметить, что у детей более раннего возраста капсула движется быстрее, чем у детей старше 5 лет. Достоверных различий в скорости прохождения видеокапсулы по различным отделам ЖКТ у детей из контрольной группы и детей с различной патологией органов пищеварения нам получить не удалось.
Двухбаллонная энтероскопия позволяет выполнять эндоскопические манипуляции в глубоких отделах тонкой кишки. Проводится под общим обезболиванием, под контролем рентгеновской установки. Нами проведено 20 исследований с помощью двухбаллонного энтероскопа, 15 – с осмотром верхних отделов пищеварительного тракта и 5 – с осмотром нижних отделов желудочно-кишечного тракта. 4 детям с болезнью Крона и 1 ребенку с неспецифическим язвенным колитом данное исследование проводилось с осмотром и верхних, и нижних отделов пищеварительного тракта. Этот метод применялся после проведения видеокапсульной эндоскопии при выявлении патологических процессов, расположенных вне досягаемости стандартных эндоскопов. Для получения качественного видеоизображения во время двухбаллонной энтероскопии и возможности проведения исследования в полном объеме необходима правильная подготовка кишечника.
Всем детям проводилась стандартная премедикация – внутривенно вводили атропин 0,01 мг/кг, супрастин 0,1 мл на год жизни и мидазолам 0,2 мг/кг, после чего вводили кетамин 2 мг/кг. Поддержание анестезии осуществляли инфузией кетамина 1 мг/кг/час. Эта схема премедикации была разработана специально для проведения эндоскопических исследований у детей.
При проведении исследования нами производилось поэтапное присбаривание тонкой кишки путем попеременного нагнетания воздуха в силиконовые баллоны, расположенные на подвижной дистальной части энтероскопа, что обеспечивало возможность полноценно осмотреть состояние слизистой оболочки, определить наличие или отсутствие источников кровотечения, при необходимости выполнять полипэктомию. Из измененных участков слизистой оболочки осуществлялось взятие биопсийного материала. При энтероскопии верхних отделов желудочно-кишечного тракта были осмотрены: пищевод, желудок, двенадцатиперстная кишка, 300 см. (30 сегментов) тонкой кишки (тощая и проксимальные отделы подвздошной кишки). При энтероскопии нижних отделов пищеварительного тракта осматривались: прямая, сигмовидная, ободочная, слепая, 400 см. (40 сегментов) дистального отдела подвздошной кишки. Видеоизображения, получаемые при двухбаллонной энтероскопии и при колоноскопическом исследовании по качеству сопоставимы, но, при проведении двухбаллонной энтероскопии удавалось осмотреть пищеварительный тракт на всем протяжении при выполнении антеградного и ретроградного исследования. Это исследование показало свою эффективность в сложных диагностических ситуациях (взятие биопсийного материала), при эдохирургических манипуляциях в глубоких отделах тонкой кишки, недостижимых при помощи традиционной эндоскопии (остановка кровотечения, удаление полипов, орошение слизистой оболочки лекарственными и диагностическими растворами).

ЭГДС
Колонокопия
ВКЭ
41,9%%%%%%%%
38,6%
17,3%
1,7%
0,5%
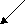
антеградная ДБЭ
ретроградная ДБЭ
Рисунок 1
Число детей, которым проводилось два и более эндоскопических исследований.
Эзофагогастродуоденоскопия и колоноскопическое исследование в их современном виде широко используются у нас в стране с середины 70-х годов прошлого столетия. В последние годы появилась возможность применять для диагностики такие принципиально новые методики, как видеокапсульная эндоскопия и стандартные модернизированные, как двухбаллонная энтероскопия. Результаты обследования детей, которым проводилось два и более эндоскопических метода диагностики, а также гистологическое исследование, позволили нам сравнить их эффективность.
378 детям нами было проведено 2 и более различных эндоскопических исследований. Всем 378 проведена ЭГДС (рис. 87), 348 – колоноскопическое исследование, 156 – видеокапсульная эндоскопия, 15 – двухбаллонная энтероскопия (10 антеградных и 5 комбинированных исследований).
У 126 детей, которым выполнены ЭГДС, колоноскопическое исследование и ВКЭ, производился забор материала для проведения гистологического исследования. В это число вошли 5 детей из группы больных, страдавших язвенной болезнью двенадцатиперстной кишки, у которых после проведения стандартной противоязвенной терапии не отмечалось заживления язвенных дефектов. Также три вида эндоскопических исследований проводились 33 детям, страдавшим болезнью Крона, 77 детям с неспецифическим язвенным колитом, 9 – с синдромом Пейтца - Егерса и 2 – с ювенильным ревматоидным артритом.
При оценке точности эзофагогастродуоденоскопии и видеокапсульной эндоскопии по отношению к гистологическому исследованию, у нас получились следующие результаты (таблица 3, рис. 2): точность ЭГДС и ВКЭ при исследовании верхних отделов пищеварительной системы составляют соответственно 75,6% и 64,4%, то есть видеокапсульное исследование незначительно уступает эзофагогастродуоденоскопии в исследовании ВОПТ.
Таблица 3
Чувствительность эзофагогастродуоденоскопии и видеокапсульной эндоскопии
| ЖКТ диагноз | | ЭГДС | ВКЭ | Достоверность | |||
| общее | абс | % | абс | % | Т | р | |
| гастрит/дуоденит | 125 | 96 | 76,8 | 87 | 69,6 | 1,3 | |
| геморрагический гастрит/дуоденит | 57 | 43 | 75,4 | 29 | 50,9 | 2,8 | 0,001 |
| эрозивный гастрит | 18 | 13 | 72,2 | 7 | 38,9 | 2,1 | 0,05 |
| еюнит | 25 | 18 | 72,0 | 20 | 80,0 | -0,7 | |
| снижение высоты ворсинчатого слоя (очаговое) | 10 | 8 | 80,0 | 8 | 80,0 | 0,0 | |
| снижение высоты ворсинчатого слоя (тотальное) | 15 | 11 | 73,3 | 10 | 66,7 | 0,4 | |
| лимфангиэктазии в тонкой кишке | 15 | 38 | | 32 | | | |
| точность | 250 | 189 | 75,6 | 161 | 64,4 | 2,8 | 0,001 |
