На правах рукописи
| Вид материала | Документы |
- Печатная или на правах рукописи, 21.09kb.
- Удк 796/799: 378 , 770.24kb.
- На правах рукописи, 399.58kb.
- На правах рукописи, 726.26kb.
- На правах рукописи, 1025.8kb.
- На правах рукописи, 321.8kb.
- На правах рукописи, 552.92kb.
- На правах рукописи, 514.74kb.
- На правах рукописи, 637.26kb.
- На правах рукописи, 459.44kb.
В пятой главе «Научно-методические подходы к анализу эффективности затрат для оптимизации капитала здоровья» рассмотрен второй компонент научного исследования – оценка и выбор крупных альтернативных лечебно-диагностических и профилактических программ, принимаемых на определённом уровне управления. Предложена модель анализа эффективности затрат (АЭЗ) для оценки распределения финансовых средств с учётом возможного максимального вклада в увеличение капитала здоровья. Модель базируется на том, что ресурсы в системе охраны здоровья должны распределяться по видам воздействий и группам населения так, чтобы обеспечить возможный наивысший уровень общественного здоровья. Данная оптимизационная задача решена в работе, она доведена до программного исполнения с помощью современных компьютерных технологий.
Эта задача относится к задачам многокритериальной оптимизации. Она позволяет выбрать медицинские программы для N видов вмешательств и n подгрупп больных. Для каждой подгруппы больных при каждом виде вмешательства должна быть обязательно выбрана медицинская рекомендация и притом только одна. Требуется так выбрать эти рекомендации, чтобы обеспечить максимальную общую пользу для общественного здоровья (а не для одного больного) при наличии определённых ресурсов. Важно подчеркнуть, что в рамках АЭЗ возможно одновременное сравнение различных видов медицинской деятельности (диагностика, профилактика и лечение важнейших заболеваний, работа бригады скорой помощи и т. д.).
Математическая модель анализа эффективности затрат:
∑ ∑ cij ∙ xij = max; (2)
i=1 j=1
∑ ∑ bij ∙ xij =const; (3)
i=1 j=1
∑ xij =1, j=1,....,n; (4)
i
∑ xij =1, i=1,....,m; (5)
j
xij ≥ 0 , i=1,....,m; j=1,....,n; где
(2) – целевая функция (максимум изменения эффективности);
(3) – ограничения по изменению затрат;
(4) – ограничения, отражающие условие, что каждое вмешательство должно быть выполнено в каждой подгруппе больных;
(5) – ограничения, отражающие условие, что в каждой подгруппе больных должно быть выполнено только одна медицинская рекомендация при каждом виде вмешательства.
Условные обозначения, используемые в математической модели:
cij – мера изменения эффективности, т.е добавленные или уменьшенные годы жизни для альтернативной рекомендации i в сравнении со стандартной для j подгруппы больных;
bij – изменение затрат при использовании альтернативной рекомендации i в сравнении со стандартной для j подгруппы больных;
xij – переменная задачи: xij = 1, если выбрана i-ая альтернативная рекомендация для j-ой подгруппы больных; xij = 0, в любом другом случае
Основной исходной информацией являются матрицы изменения эффективности cij и изменения затрат bij. Поиск решения при изменении затрат заключался в выборе оптимальных медицинских программ, максимально снижающих потери капитала здоровья населения, а не отдельного индивидуума. Разработанная компьютерная программа позволяет осуществлять выбор оптимального варианта каждой медицинской программы для каждой подгруппы больных при изменении финансирования по отношению к стандартному.
В диссертации рассмотрено n = 25 подгрупп больных, N = 9 вмешательств и m = 73 медицинские рекомендации. На рисунке 5 представлены результаты исследования в виде зависимости изменений эффективности и эффективности затрат от изменения затрат. При увеличении реальных затрат эффективность увеличивается до определённого предела (увеличение затрат от 0 до 42609301 У.Е.). Наступает момент, когда повышение затрат (в анализируемой модели – до 42609301 У.Е.) не приводит к повышению эффективности. Предпочтение отдается программам с минимумом затрат на единицу прибавки здоровья, поскольку это означает, что при минимальных годовых затратах такая программа способствует максимальному продлению жизни.
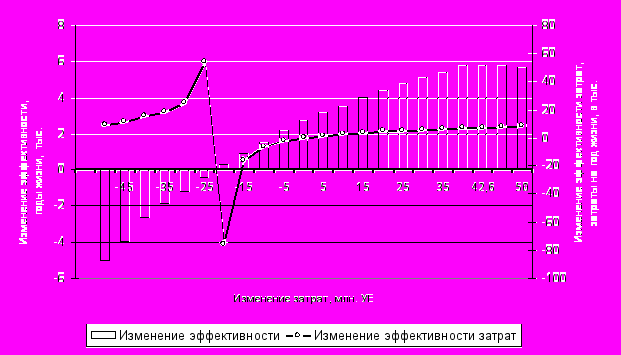
Рис. 5. Результаты оптимизации изменения эффективности и эффективности затрат
при изменении затрат
Наиболее целесообразными представляются программы, переход на которые не связан с дополнительными затратами и даёт положительный результат (уменьшение затрат до 20000000 У.Е.). В здравоохранении к этой категории относятся недорогие программы, эффективно способствующие предотвращению заболеваний, лечение которых сопряжено с высоким уровнем затрат.
Следующий интервал относится к программам, не дающим положительного результата, но ведущих к сокращению затрат (уменьшение затрат от 20000000 У.Е. до минимально возможной величины 45996948 У.Е.). Закрытие и сокращение медицинского учреждения – классический пример такого рода. При оценке эффективности затрат программ, направленных на сокращение расходов, выбор должен быть остановлен на программах, дающих максимальную экономию в пересчете на единицу потерь капитала здоровья.
Разработанная компьютерная программа АЭЗ позволяет не только оптимизировать капитал здоровья населения при заданных затратах, но и даёт возможность определить при современных и стандартных альтернативных технологиях лечения и профилактики максимум затрат, которым соответствует максимум эффективности. При этом дальнейшее повышение затрат не даст никакого дополнительного эффекта. И, наоборот, возможно определить минимальные затраты, которые дают минимально допустимый эффект. Дальнейшее снижение затрат приводит к значительному увеличению потерь капитала здоровья.
Метод АЭЗ и его практическая реализация дают возможность обоснованно разрабатывать стандарты оказания бесплатной медицинской помощи в рамках программ государственных гарантий.
В шестой главе «Медико-экономическая эффективность многопрофильных клинических больниц» рассмотрен третий компонент научного исследования. Медико-экономическая эффективность ЛПУ – это комплексная характеристика потенциальных и/или реальных медико-социальных результатов функционирования ЛПУ, отнесённых с объёмом ресурсов, затрачиваемых для их достижения. Проблема оценки эффективности функционирования многопрофильных больниц в условиях, когда ЛПУ получили определённую самостоятельность в сочетании с ограничением финансовых ресурсов, – важнейшая теоретическая и прикладная проблема современной организации и экономики ЗО.
Затраты на лечение каждого больного определённой нозологии – случайная величина, зависящая от многих факторов: тяжести заболевания, наличия сопутствующей патологии, возраста, пола, физического и душевного состояний и т. п. Во многом случайной величиной являются и общие затраты каждого отделения больницы за определённый промежуток времени. Однако, в современных исследованиях медико-экономической эффективности отсутствуют методы, отражающие вероятностную природу процессов. Для практического использования разработана новая методика оценки эффективности ЛПУ, основанная на применении методов теории вероятностей, и её программная реализация. Их практическая ценность заключается в возможности количественной оценки медико-экономической эффективности функционирования подразделений и больницы в целом. Для оценки эффективности предложен критерий – вероятность достижения цели, т.е. вероятность достижения определённого соотношения «затраты – медико-экономический эффект».
Разработанный метод математического моделирования стохастической системы – программа MEDEF – позволяют решать многие задачи:
- рассчитать вероятность обеспечения качественного лечения больных при изменении объёма финансирования или увеличении рыночной стоимости медикаментов. На основе этих расчётов администрация должна принимать обоснованное решение при выборе технологии лечения;
- определить эффективность использования средств, выделяемых на медикаменты;
- оценить равномерность распределения финансов между отделениями;
- распределить заработанные больницей средства на медикаменты между лечебными отделениями и параклиническими службами и т.д.
Сформулированные выше задачи – прямые задачи, в них в качестве допущения принимается условие, что расчётный стандарт (МЭС) обеспечивает качественное лечение. С помощью программы может быть решена и обратная задача: доказать соответствует ли действительности утверждение о том, что деньги, выделяемые на определённую нозологию, достаточны и насколько эффективно могут работать отделения и больница в целом в условиях реального финансирования. Ни в отечественной, ни в зарубежной литературе не удалось найти подобных задач, решённых в вероятностной постановке.
Реализация вероятностно-стохастической модели состоит в определении изменения вероятности достижения эффекта при изменении затрат. Математическое ожидание реального финансирования определялось по разработанной программе MEDECAN (медико-экономический анализ) для каждого отделения и для всей больницы с учётом количества койко-дней и стоимости одного койко-дня для всех категорий сложности. Вероятность достижения эффекта при изменении финансирования вычисляется по программе MEDEF (медико-экономическая эффективность). В качестве примера на рис. 6 представлена зависимость изменения вероятности достижения эффекта как функции математического ожидания объёма финансирования (график «затраты – эффект») для кардиологического отделения ГКБ № 1 г. Новосибирска (за июль – октябрь 2000 г.).
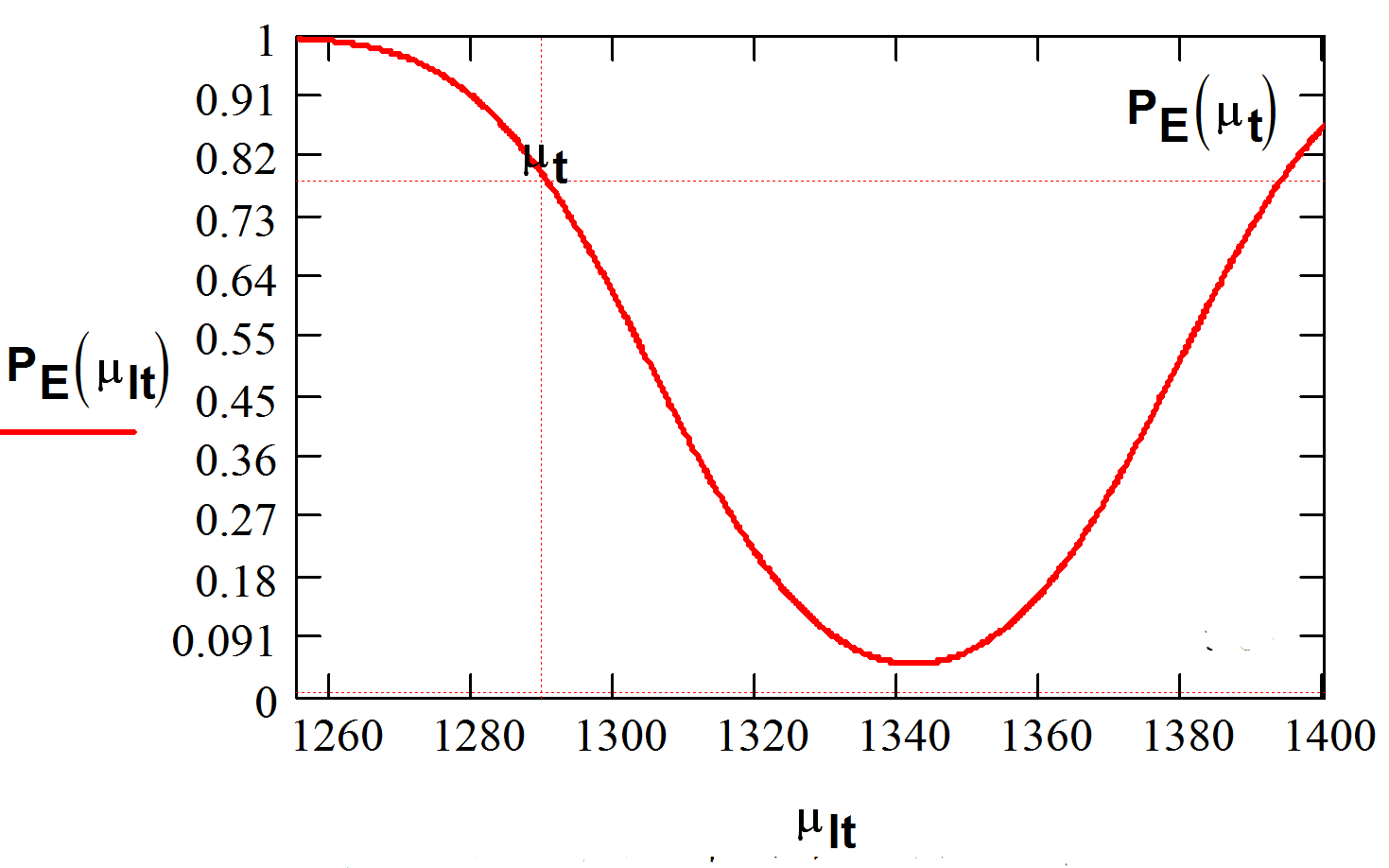
Рис. 6. График зависимости «затраты – эффект» для кардиологической службы
ГКБ №1 г.Новосибирска
Левее точки перегиба – снижение эффективности, т.е. вероятность достижения эффекта определяется как 1-PЕ, правее – увеличение медицинского эффекта по сравнению со стандартом (МЭС). На примере показано, что при снижении требуемого финансирования кардиологического отделения с 1341,851 тыс. рублей до 1286.981 тыс. рублей (всего на 4,09%) эффективность снижается почти на 78,12%. Обнаруженный феномен назван мультипликатором медико-экономической эффективности.
Можно определить предельное финансирование. Это пересечение кривой с горизонталью (правее точки перегиба). Дальнейшее увеличение финансирования не приведёт к увеличению медицинского эффекта. Пересечение кривой с горизонталью левее точки перегиба даёт возможность определить минимальные затраты, ниже которых добиться положительного эффекта невозможно, процесс будет сопровождаться большой потерей капитала здоровья населения.
Разработанный метод позволил впервые количественно оценить медико-экономическую эффективность деятельности больницы. Методика исследования включает комплекс рекомендаций по расчёту медико-экономической эффективности многопрофильной больницы с использованием этого метода и разработанных на его основе компьютерных программ MEDECAN и MEDEF.
Математическая модель и программы в комплексе решают задачу анализа эффективности ЛПУ и его отделений. Характеристика программ приведена на рис. 7. Программа MEDECAN позволяет работать практически со всеми системами управления базами данных с последующим импортом требуемых баз данных в EXCEL и программу STATISTICA. На основе данных, полученных с помощью программы MEDECAN, рассчитываются вероятностные характеристики, которые используются для принципиально нового стохастического подхода к анализу медико-экономической эффективности. Результаты, полученные с помощью программы MEDECAN, используются как исходная информация для расчетов в программе MEDEF.
 Рис. 7. Практические аспекты применения медико-экономической модели многопрофильной муниципальной больницы
Рис. 7. Практические аспекты применения медико-экономической модели многопрофильной муниципальной больницыВ диссертации рассмотрено комплексное использование программ MEDECAN и MEDEF для исследования финансирования по статье «Медикаменты» ГКБ № 1 г. Новосибирска (рис. 8 и табл. 4). Для сравнения приведены результаты расчётов медико-экономической эффективности при реальном финансировании пяти основных отделений больницы за июль – октябрь 2000 года и этот же период 2005 года. Важным является анализ впервые обнаруженного нами мультипликаторного эффекта. Видно, что при незначительном снижении финансирования вероятность достижения положительного эффекта лечения больных в отделениях значительно снижается, что наблюдалось в 2000 г.

Рис. 8. График «затраты – эффект» для кардиологического (К), онкологического (О),
хирургического (Х), неврологического (Н) и акушерского (А) отделений больницы (2000 год)
Для устранения этих негативных явлений в больнице предпринимались целенаправленные действия: привлечение иных источников финансирования (ДМС), внутрибольничное перераспределение ресурсов с выделением отделений – «фармэкономических доноров» и «фармэкономических реципиентов». На первый взгляд, в 2005 г. ситуация значительно благоприятнее: реально полученные деньги ОМС превысили заработанные отделениями средства (табл. 4).
Таблица 4
Анализ «затраты – эффект» для служб больницы по результатам реального
финансирования за июль – октябрь 2000 г. и 2005 г.
| №№ | Отделения | Заработанные по тарифам ОМС, тыс. руб. (математическое ожидание) | Среднее квадратическое отклонение, тыс. рублей | Реально полученные деньги от фонда ОМС, тыс. руб. | Разница между полученными и заработанными, % от заработанных денег | Эффективность (вероятность достижения цели), % | |||||
| 2000 | 2005 | 2000 | 2005 | 2000 | 2005 | 2000 | 2005 | 2000 | 2005 | ||
| 1. | Кардиология | 1341,8 | 1290,9 | 59,9 | 25,78 | 1289,9 | 1546,5 | -4,09 | 19,80 | 21,78 | - |
| 2. | Хирургия | 789,5 | 901,8 | 39,4 | 41,19 | 737,3 | 1506,1 | -6,60 | 67,01 | 1,29 | 90±10 |
| 3. | Онкология | 1888,6 | 5365,3 | 126,4 | 313,62 | 1748,4 | 8478,4 | -7,42 | 58,02 | 6,08 | 90±10 |
| 4. | Неврология | 947,7 | 1079,1 | 54,3 | 43,94 | 948,9 | 1357,5 | 0,13 | 25,80 | 105,04 | 90±10 |
| 5. | Акушерство | 211,5 | 599,8 | 9,4 | 17,24 | 190,4 | 704,3 | -9,98 | 17,42 | 0 | 90±10 |
Вероятность достижения положительного эффекта во всех отделениях, кроме кардиологии, в 2005 году почти 100 %. Реальность же не соответствовала такому благополучию: смертность и инвалидность росли, РЭЗ падал. Для того, чтобы ответить на вопрос о причинах наблюдаемых расхождений, автором были проведены исследования стоимости стандартных курсов лечения по протоколу для основных нозологий в системе здравоохранения г. Новосибирска (1175 технокарт). Сравнение полученных данных с тарифами ОМС показало, что тарифы ОМС составляют 5-70 % от стоимости стандартных протоколов, утвержденных Министерством здравоохранения и социального развития. Особенно это актуально для кардиологии. Результаты исследования послужили обоснованием фармэкономического анализа в процессе составления технокарт затрат важнейших нозологий для муниципального здравоохранения, утвержденных Главным управлением здравоохранения мэрии г. Новосибирска. На рис. 8 показана зависимость «затраты – эффект» при моделировании снижения финансирования расходов на медикаменты на 5%.
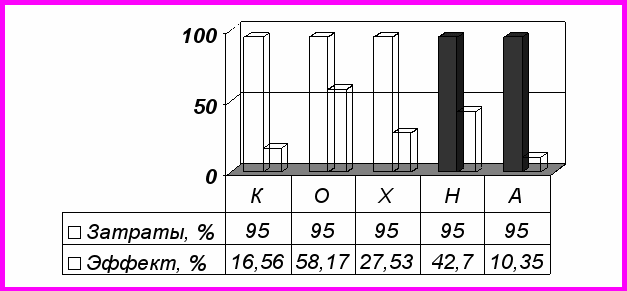
Рис. 8. Анализ чувствительности при снижении финансирования
расходов на медикаменты на 5%
Мультипликаторный эффект различен для каждого отделения, поэтому при распределении финансов и при принятии управленческих решений обязательно необходимо проводить анализ чувствительности. Анализ чувствительности позволяет оценить изменение результатов при изменении введённых в расчёт параметров (стоимость медикаментов, продолжительность лечения, распределение финансов по отделениям и т.д.). Этот анализ очень важен, так как он демонстрирует устойчивость обнаруженных закономерностей.
В седьмой главе «Технология комплексной медико-экономической оценки эффективности системы здравоохранения и её практическое применение» рассмотрены вопросы внедрения этой технологии в практику муниципального и территориального здравоохранения. Даны рекомендации по применению новых информационных технологий при принятии управленческих решений, для которых анализ социальной и медико-экономической эффективностей является основополагающим. Разработан организационно-экономический алгоритм оптимизации работы стационара в системе государственного и муниципального заказа на оказание медицинской помощи. Показано его значение как для ГКБ №1 г. Новосибирска, так и для всего муниципального здравоохранения в целом.
В ГКБ № 1 внедрена комплексная система повышения эффективности медицинской помощи. За счёт интенсификации использования коечного фонда в последние годы в больнице дополнительно (сверх нормативов использования коечного фонда, рекомендуемых Министерством здравоохранения РФ) лечилось 5500—6500 человек ежегодно. Это эквивалентно открытию 265-коечного стационара со средненормативными показателями использования коечного фонда. Эти изменения происходят при неуклонно повышающейся сложности курации пролеченных контингентов больных, что обусловлено во многом ростом догоспитальной запущенности многих заболеваний.
Разработана система медико-экономического анализа затрат на медикаментозное обеспечение лечения важнейших нозологий в стационарах Новосибирска и представлены результаты анализа внутрибольничного распределения финансовых ресурсов. В работе доказано, что современное финансовое обеспечение лечения большинства нозологий в соответствии со стандартами и международными протоколами недостаточно. Это приводит к внутрибольничному перераспределению ресурсов и существованию «отделений-доноров» и «отделений-реципиентов». При подобном перераспределении ресурсов необходимо помнить о чувствительности, т. е. о разном реагировании служб на уменьшение финансирования, количественно оцениваемом с помощью программ MEDECAN и MEDEF.
Проведено исследование ряда индикаторных показателей, впервые предложенных с целью оценки своевременности направления больных для получения медицинской помощи на стационарном этапе. К ним относятся ранняя летальность от основных нозологических форм; показатели запущенности опухолевого процесса у больных, впервые обратившихся за специализированной онкологической помощью; показатели поздней обращаемости больных с неотложной хирургической патологией. Исследование показало наличие многолетней статистически достоверной тенденции очень высокого удельного веса позднего попадания больных в стационар, следствием чего являются утяжеление состояния основных контингентов больных, ухудшение исходов лечения, резкое увеличение расходов на оказание медицинской помощи. Для повышения медико-экономической эффективности амбулаторно-поликлинического этапа оказания медицинской помощи необходимо изменить существующую систему финансирования поликлиник, поставив в зависимость размеры объёмов финансирования (прежде всего – оплаты труда) от индикаторных показателей здоровья обслуживаемого населения.
Произведено медико-экономическое обоснование затрат на медикаментозное обеспечение эффективных (в медицинском и социальном плане) современных высокозатратных медицинских технологий. Анализ показал, что в сложившейся ситуации для решения медико-социальных проблем одним из возможных управленческих решений является целевое финансирование высокозатратных медицинских технологий.
Результаты применения технологии комплексной медико-экономической оценки эффективности системы здравоохранения позволили сделать вывод о том, что недостатки поликлинического обслуживания и финансирования здравоохранения приводят к запущенным заболеваниям, росту инвалидности населения и смертности, что, в свою очередь, приводит к неоправданно большим потерям человеческого капитала и экономическим потерям.
Заключение содержательно обобщает все изложенные в диссертации исследования и полученные результаты.
выводы
- В основу разработанной методологии комплексной оценки медико-экономической эффективности здравоохранения положена взаимосвязь деятельности системы здравоохранения и потерь человеческого капитала. Это позволило количественно оценить эффективность здравоохранения на разных уровнях как комплексную характеристику медико-социальных результатов функционирования системы, соотнесённых с объёмом ресурсов, затрачиваемых для их достижения.
- Научно обоснованный критерий оценки регулирующего эффекта системы здравоохранения позволил количественно оценить эффективность использования финансовых средств, вложенных в здравоохранение, связать изменения потерь капитала здоровья с результатами управления этой системой и установить положительную тенденцию использования финансовых средств в здравоохранении Российской Федерации, достигнув к 2006 г. нормативного показателя – 30,27%.
- Интегральным критерием социально-экономической оценки эффективности здравоохранения на государственном, региональном и муниципальном уровнях являются потери человеко-лет активной жизни трудоспособного населения в определённом интервале времени, выраженные математической моделью с описанием функциональных связей между потерями человеко-лет жизни трудоспособного населения и потерями ВВП в год, превышающими величину консолидированного бюджета здравоохранения в 2-4 раза в Российской Федерации, Новосибирской области и г. Новосибирске.
- Наиболее значимыми социально-экономическими факторами, влияющими на основные составляющие потерь капитала здоровья, являются недостаток и территориальное неравенство распределения финансовых ресурсов и ресурсов здравоохранения, при региональном анализе которых установлены районы риска, факторы риска и приоритетные проблемы, направленные на снижение потерь человеческого капитала.
- Метод анализа эффективности затрат в здравоохранении, включающий оптимизационную математическую модель и её программную реализацию, решает проблему отбора наиболее оптимальных программ диагностики, лечения и профилактики основных заболеваний и позволяет проводить количественный анализ медико-экономической эффективности этих программ с целью снижения потерь человеческого капитала в условиях ограниченного финансирования.
- Методика оценки медико-экономической эффективности многопрофильных клинических больниц, основанная на использовании стохастической математической модели, позволяет решить задачу количественной оценки отношения «затраты – эффект» для отдельного ЛПУ на основе феномена мультипликатора медико-экономической эффективности (значительное изменение эффективности при крайне незначительном изменении затрат), что дает возможность оптимизировать внутрибольничное распределение основных медико-технологических ресурсов.
- Технология комплексной медико-экономической оценки эффективности для принятия управленческих решений на муниципальном и региональном уровнях позволила решить ряд важных научно-практических проблем:
- разработать организационно-экономический алгоритм оптимизации работы стационара в системе государственного и муниципального заказа на оказание медицинской помощи;
- разработать и внедрить в ЛПУ г. Новосибирска систему медико-экономического анализа затрат на медикаментозное обеспечение лечения важнейших нозологий и анализ внутрибольничного распределения финансовых ресурсов;
- разработать и внедрить в ГКБ № 1 г. Новосибирска комплексную система повышения эффективности оказания медицинской помощи. Это дало возможность дополнительно лечить 5500—6500 человек ежегодно, что эквивалентно открытию 265-коечного стационара со средненормативными показателями использования коечного фонда;
- доказать возможность использования данных, характеризующих контингенты больных, поступающих в крупные многопрофильные стационары, для оценки эффективности работы амбулаторно-поликлинического звена территориального здравоохранения.
- Разработанная и научно обоснованная медико-экономическая модель эффективности здравоохранения, основанная на оценке потерь человеческого капитала, является необходимым элементом в системе принятия управленческих решений на региональном и муниципальном уровнях и позволяет оптимизировать использование ресурсов здравоохранения с целью снижения потерь капитала здоровья населения.
